Av Bjørn Egil Vikse, overlege, Medisinsk Klinikk, Haugesund sykehus og professor ved Universitetet i Bergen.
Hypertensjon i svangerskapet er en vanlig tilstand som oftest håndteres av fastleger og/eller gynekologer. Men når det er tvil om tilstanden kan skyldes kronisk hypertensjon eller nyresykdom, vil vi som indremedisinere ofte bli bedt om å bidra. Det er viktig å kjenne til de viktigste differensialdiagnosene for å kunne gi korrekt oppfølgning og behandling både under og etter svangerskapet. Artikkelen diskuterer de ulike hypertensive tilstandene i svangerskapet og beskriver deretter prognose etter svangerskapet for kvinner som har hatt preeklampsi.
Gravide kvinner følges tett i svangerskapsomsorgen med tanke på utvikling av høyt blodtrykk eller proteinuri. Som indremedisinere må vi regelmessig ta stilling til kompliserte problemstillinger rundt dette, for eksempel når kvinner med kronisk hypertensjon eller nyresykdom ønsker å bli gravide, når gynekologene ønsker hjelp til vurdering av om det foreligger preeklampsi eller kronisk nyresykdom eller når kvinner som har hatt svangerskapsrelatert hypertensjon, har persisterende hypertensjon eller tegn på nyresykdom i etterkant av svangerskapet. Det er dessverre få store studier på området, og de ulike retningslinjer for hvordan pasientene skal behandles varierer betydelig. Jeg vil i denne artikkelen presentere de viktigste hypertensive tilstandene i graviditeten. Jeg vil også diskutere prognose etter preeklampsi.
Preeklampsi forekommer totalt i ca. 3 % av alle svangerskap i Norge, men er hyppigst i første svangerskap hvor det forekommer i ca. 5 %. HELLP-syndrom (Hemolysis, Elevated Liver enzymes, Low Platelets) og eklampsi er vesentlig sjeldnere med forekomst på ca. 0,1 % og 0,04 % av alle svangerskap i Norge (statistikk fra Medisinsk fødselsregister). Preeklampsi er en tilstand som karakteriseres av utbredt endotel dysfunksjon hos den gravide kvinnen. For ca 10 år siden påviste man at sFlt-1 (soluble Fms-like tyrosinkinase-1) og en rekke andre markører og mediatorer for endotel dysfunksjon var forhøyet ved preeklampsi og bidro til syndromet.
Preeklampsi er definert som hypertensjon (blodtrykk over 140/90) og proteinuri (≥0,3 gram/24 timer eller ≥1+ på u-stix) som oppstår etter uke 20 i svangerskapet og som er målt ved to anledninger med minst 4-6 timers intervall. Mange kvinner har samtidig økende ødemer, men det er ikke lenger et diagnostisk kriterium. Som ledd i vurderingen er det viktig med kvantitering av proteinuri, og man bør da være klar over at protein/kreatinin ratio (PKR) i spot-urinprøve har vist seg å være noe upresis hos gravide kvinner. PKR vil allikevel være det som oftest brukes, da med cut-off på 30 mg/mmol. Ved vurdering av kvinner med preeklampsi hører det med å ta prøver med tanke på nyre- og leverfunksjon og hemolyse, og å vurdere fosterets vekst og trivsel samt livmorens sirkulasjon med ultralyd doppler. Tilstanden graderes i vanlig og alvorlig preeklampsi. Alvorlig preeklampsi er karakterisert ved blodtrykk over 160/110 mmHg, proteinuri over 3 gram/døgn, oliguri, stigende s-kreatinin, fallende trombocytter, epigastriesmerter, kvalme eller oppkast, hodepine, andre cerebrale/synsforstyrrelser, lungeødem eller cyanose (1). Preeklampsi er en ustabil tilstand som brått kan forverre tilstanden både for mor og barn med potensiell dødelig utgang for begge.
Svangerskapshypertensjon diagnostiseres ved debut av hypertensjon etter uke 20 i svangerskapet, men uten samtidig proteinuri. Svangerskapshypertensjon kan utvikle seg videre til preeklampsi, men er en egen entitet med vesentlig bedre prognose for mor enn preeklampsi. Data fra Medisinsk fødselsregister viser en insidens på ca. 2 % av alle fødsler i Norge i 2011.
Kronisk hypertensjon er hypertensjon som er diagnostisert før graviditeten. Ofte faller blodtrykket i første og andre trimester for igjen å stige mot slutten av svangerskapet. Ettersom mange kvinner ikke har målt blodtrykk før de ble gravide, kan det være vanskelig å vite om kvinnene egentlig har kronisk hypertensjon eller om det dreier seg om svangerskapshypertensjon. Et klart indisium er høyt eller grensehøyt blodtrykk tidlig i svangerskapet. Kvinner som ikke får normalt blodtrykk i løpet av 3-6 måneder etter graviditeten, har også sannsynligvis kronisk hypertensjon. I Medisinsk fødselsregister er kronisk hypertensjon registrert hos 0,6 % av alle gravide. Kronisk hypertensjon kan være både primær og sekundær. Om den ikke er utredet før graviditeten, kan den utredes tidlig i graviditeten. Senere i graviditeten vil man oftest vente med eventuell utredning til etter forløsning. Det er imidlertid viktig å diagnostisere kronisk nyresykdom eller akselerert hypertensjon. Ettersom kronisk hypertensjon er en viktig risikofaktor for preeklampsi, må kvinnene observeres tett med tanke på forverring av blodtrykket og utvikling av proteinuri.
Kronisk nyresykdom som er kjent før svangerskapet, er i denne aldersgruppen oftest glomerulonefritter, men diabetesnefropati, misdannelser, nyrearr etter tidligere pyelonefritter og hypertensiv nefrosklerose er også aktuelle diagnoser. Som oftest er slike diagnoser allerede kjent, eventuelt vil de kunne diagnostiseres før uke 20 i svangerskapet ved påvisning av redusert nyrefunksjon eller proteinuri. På grunn av fysiologiske forandringer i svangerskapet vil imidlertid proteinuri normalt reduseres betydelig i første og andre trimester. Glomerulær filtrasjonsrate vil stige i denne perioden. Normalt sees et fall i s-kreatinin på ca. 30 mikromol/l. Tilstedeværelsen av redusert nyrefunksjon eller proteinuri før uke 20 er derfor et sikkert patologisk funn, men kvinner med kronisk nyresykdom kan ha normalisering i første del av svangerskapet. Dette kan gi diagnostiske problemer.
Spesielt viktig er det å utelukke lupus nefritt. Systemisk lupus erythematosus er en sykdom som ofte forverres i svangerskapet og kan få et alvorlig forløp. Tilstanden krever derfor ekstra tett oppfølging av pasienten. Ved sterk tvil om diagnosen kan det være aktuelt å gjennomføre nyrebiopsi før uke 20 i svangerskapet, men oftest kan nøyaktig diagnose avventes til etter svangerskapet. Enkelte glomerulære sykdommer kan imidlertid kreve aktiv immunosuppressiv behandling. Det blir en nefrologisk vurdering om diagnostikken kan vente eller bør gjøres under svangerskapet før en eventuell behandling. Studier har vist at kvinner med kronisk hypertensjon har betydelig økt risiko for preeklampsi, preterm fødsel, lav fødselsvekt hos barnet og behov for at barnet blir behandlet på nyfødt-intensiv avdeling (2). Kvinner med kronisk nyresykdom må derfor følges tett i svangerskapet.
Et viktig element i rådgivningen av kvinner med kronisk nyresykdom er at svangerskap kan gi irreversibel forverring av nyresvikt. Dette er vanligst ved s-kreatinin over 130 mikromol/l eller proteinuri over 1 gram/døgn før svangerskapet. Risikoen øker ved ytterligere redusert nyrefunksjon eller økt proteinuri (3). Svangerskapsavbrudd kan derfor være beste behandling hos enkelte kvinner hvor risikoen for irreversibel alvorlig nyresvikt er betydelig. Her foreligger det imidlertid få studier og det må brukes stor grad av skjønn i de enkelte tilfeller.
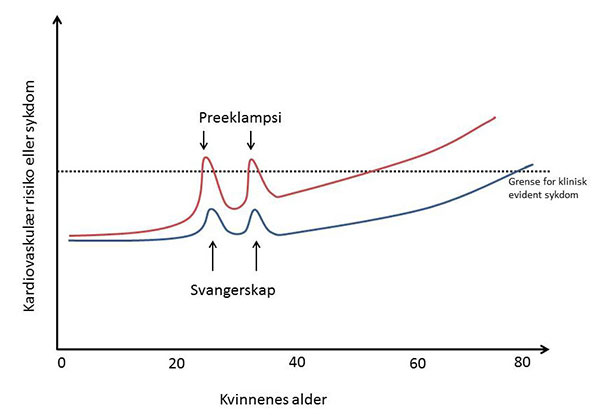
Figur 1. «Stress-test hypotesen». Hypotetisk kardiovaskulær risiko og sykdom gjennom livsløpet hos kvinner som henholdsvis tidlig (rød linje) og sent (blå linje) utvikler kardiovaskulær sykdom. En viss grad av endotel dysfunksjon er vanlig i svangerskapet og derfor gjør kurven et hopp i svangerskapet for begge kategorier kvinner, hoppet er imidlertid vesentlig mer uttalt hos de kvinnene som får preeklampsi som sin første kliniske manifestasjon på kardiovaskulær sykdom. Kliniske data antyder at kvinner med preeklampsi og prematur kardiovaskulær sykdom, i hele livsløpet har høyere kardiovaskulær risiko enn kvinner som sent får kardiovaskulær sykdom.
Det kan ofte være vanskelig å med sikkerhet skille kvinner med svangerskapsforgiftning fra kvinner med kronisk nyresykdom når nyrefunksjonen er normal og proteinurien har vært minimal i første del av svangerskapet. Det er imidlertid viktig å skille tilstandene så godt som mulig, da tidlig forløsning er god behandling kun for pasienter med preeklampsi. Måling av nyrefunksjon og blodtrykk, kvantitering av proteinuri, ultralydundersøkelse av nyrene, urinmikroskopi og immunologiske prøver er nyttige undersøkelser i vurderingen. Et viktig moment er at proteinuri og blodtrykk oftest stiger mot slutten av svangerskapet også hos kvinner med kronisk nyresykdom, uten at de nødvendigvis er i ferd med å utvikle preeklampsi. Generelt kan det sies at enhver blodtrykksstigning vil gi økning i proteinuri om det foreligger kronisk nyresykdom med glomerulær skade. Det er da viktig å vurdere de andre systemiske manifestasjonene av preeklampsi, men spesielt påvisning av tegn til dårlig placentafunksjon med redusert fostervekst og endret placentasirkulasjon. Det er sannsynlig at det vil bli utviklet nye markører for preeklampsi. Spesielt måling av ratio mellom sFlt-1 og PlGF (Placental Growth Factor) er lovende (4). Analysene er ikke innført i klinisk praksis ennå, men de kan bli svært viktige i fremtidig diagnostikk av preeklampsi. Generelt vil man søke å forlenge svangerskapet så mye som mulig om det er uttalt prematuritet. Det er en obstetrisk oppgave å vurdere om sannsynligheten for preeklampsi er så høy at forløsning må finne sted.
Kvinner med kronisk hypertensjon eller kronisk nyresykdom før svangerskapet vil oftest være i behandling med antihypertensiv medikasjon før de blir gravide. Studier har vist at hypertensjon og/eller behandling med antihypertensiva er assosiert med økt risiko for misdannelser hos barnet. Medikasjonen må derfor justeres som et ledd i planleggingen av graviditeten eller når kvinnene oppdager at de er gravide. Som beskrevet over, vil blodtrykket normalt falle i første del av svangerskapet og ofte kan antihypertensiva da seponeres. Hos ellers friske kvinner med blodtrykk under 160/110 mm Hg er det ikke påvist gunstige effekter av blodtrykksbehandling verken på mors prognose eller barnets vekst (5) . Ulike retningslinjer bruker ulike intervensjonsgrenser og ulike behandlingsmål for behandling med antihypertensiva. I norske retningslinjer brukes blodtrykk over 160/110 mmHg som indikasjon for oppstart av antihypertensiv behandling for å unngå maternelle komplikasjoner som hjerneblødning, hypertensiv encefalopati og kramper. Målet for behandlingen skal være systolisk blodtrykk under 160 og diastolisk blodtrykk 90-100 (1,6). Internasjonalt er det imidlertid flere som anbefaler strengere blodtrykkskontroll, både hos friske kvinner og spesielt hos kvinner med kronisk nyresykdom. Dette er vist å være en rimelig trygg behandling som også i betydelig grad reduserer proteinuri og insidens av svangerskapskomplikasjoner som for tidlig fødsel (7). Det er også grunn til å tro at hypertensjon tidlig i svangerskapet skal ha lavere intervensjonsgrenser enn sent i svangerskapet.
Det foreligger begrenset erfaring med ulike antihypertensiva i svangerskapet og det har vært usikkerhet rundt risikoen for misdannelser. De antihypertensiva som er mest brukt og som regnes som trygge, er labetalol (Trandate), nifedipin (Adalat) og metyldopa. Det er ikke vist vesentlig forskjell mellom disse, men labetalol og metyldopa har best dokumentasjon. Det er anbefalt å unngå bruk av hemmere av renin-angiotensin-aldosteron systemet under graviditeten på grunn av økt risiko for medfødte misdannelser, spesielt ved bruk i andre og tredje trimester. Det er ikke påvist sikker økt risiko for misdannelser ved bruk tidlig i svangerskapet. Spesielt hos pasienter med kronisk nyresykdom kan bruk av disse midlene frem til svangerskapet er påvist (med påfølgende rask seponering) redusere risikoen for progressiv nyresykdom uten økt risiko for misdannelser (8).
Acetylsalisylsyre er anbefalt som profylakse mot utvikling av preeklampsi hos høyrisikopasienter med kronisk hypertensjon eller nyresykdom. Dette er basert på en større Cochrane review som viste en lett beskyttende effekt uten større bivirkninger (9).
I en rekke studier de siste årene har vi ved å koble data fra Medisinsk fødselsregister, Norsk Nyrebiopsiregister og Norsk Nefrologiregister vist at kvinner som har hatt preeklampsi, har økt risiko for utvikling av nyresykdom og endestadie nyresvikt (10,11). Mekanismene for dette er omdiskutert og i en større oppfølgningsstudie av kvinner i Bergensområdet som hadde hatt preeklampsi 10 år tidligere, fant vi at kvinnene skilte seg lite fra kvinner som ikke hadde hatt preeklampsi med tanke på endotel dysfunksjon, intima-media tykkelse, mikroalbuminuri og andre risikofaktorer for hjerte-karsykdom (12,13). Det er også grunn til å minne om at det finnes flere kliniske eksempler på kvinner som har hatt preeklampsi som sin første manifestasjon av nyresykdom, og som ville profittert betydelig på en tidlig diagnose etter svangerskapet. Noen av disse kvinnene har utviklet alvorlig irreversibel nyresvikt før de kom inn i et korrekt utrednings- og behandlingsløp.
Flere studier har også vist en betydelig økt insidens av hjerte-karsykdom og hjerte-kardød hos kvinner med tidligere preeklampsi. I en studie av norske kvinner ble det påvist blant annet 8 ganger økt risiko for hjerte-kardød hos kvinner med preeklampsi og fødsel før uke 37 (14). En rekke studier har vist at kvinner som har hatt preeklampsi oftere er overvektige, har høyt blodtrykk, insulinresistens og flere andre kardiovaskulære risikofaktorer. En norsk studie viste at disse kardiovaskulære risikofaktorene oftest var tilstede også før kvinnene ble gravide (15). En annen norsk studie viste at preeklampsi stort sett kun er assosiert med senere hjerte-kardød hos kvinner med kun ett svangerskap. Hos kvinner som føder flere barn har preeklampsi vesentlig mindre prognostisk betydning (16). Det er formulert flere hypoteser for å forklare disse assosiasjonene. Den mest attraktive hypotese er illustrert i figur 1 som oppsummerer at kvinner med økt risiko for hjerte-karsykdom i hele livsløpet synes å ha høyere risiko for dette og at svangerskapet kan fungere som en «stress-test» som avdekker deres forhøyede risiko på et tidlig tidspunkt i livet.
Som indremedisinere vil vi regelmessig komme i kontakt med gravide kvinner med hypertensjon. Indremedisinere må spille en aktiv rolle hos gravide kvinner med kronisk hypertensjon eller kronisk nyresykdom. Det er viktig å være klar over at hypertensjon og proteinuri normalt vil bedres betydelig i løpet av de første 3-6 måneder etter svangerskapet, og om mulig er det derfor vanlig å vente med nefrologisk utredning til etter dette. Det er viktig å minne primærhelsetjenesten og kvinnene selv om at urinfunn og blodtrykk må kontrolleres også etter svangerskapet. Den kliniske oppfølgningen av kvinner med tidligere preeklampsi har to hovedformål. For det første skal den identifisere kvinner som har kronisk hypertensjon eller nyresykdom som krever mer diagnostikk eller oppfølgning. For det andre skal den identifisere andre kardiovaskulære risikofaktorer som behandlet kan redusere risikoen for senere hjerte-karsykdom.