Av Are Martin Holm, 1. Amanuensis overlege, Lungemedisinsk avdeling. Arnt Fiane, professor avdelingsoverlege, Thoraxkirurgisk avdeling.
Begge: Hjerte-Lunge-Kar-klinikken, Oslo Universitetssykehus, Rikshospitalet
Over 2000 mennesker dør av kroniske lungesykdommer hvert år i Norge, men bare drøyt 30 kan tilbys lungetransplantasjon. Hvem skal få? Hvilke kriterier skal vektlegges og hvordan skal vurderingen gjøres?
Lungetransplantasjoner har vært utført i Norge siden 1990 (figur 1). Litt over halvparten av de som transplanteres har emfysem. Andre grupper er pasienter med cystisk fibrose og lungefibrose. Sjeldnere årsaker til lungetransplantasjon, er primær pulmonal hypertensjon, sarkoidose eller lymfangioleiomyomatose og andre enda sjeldnere sykdommer.
Over 70% av alle lungetransplanterte er i live etter fem år, og behandlingen er et godt tilbud til pasienter med terminal lungesykdom uten andre behandlingsalternativer (figur 2).
Antallet transplantasjoner som gjøres er imidlertid begrenset av antallet tilgjengelige organer, og for tiden gjøres litt over 30 lungetransplantasjoner hvert år i Norge.
I følge Dødsårsaksregisteret døde over 2000 mennesker i Norge i 2012 og 2013 som følge av kroniske lungesykdommer. Mange av disse kan være uegnet for transplantasjon av medisinske grunner, men det er lett forstå at det er et stort misforhold mellom det antallet som kunne ha hatt nytte av en lungetransplantasjon, og hvor mange som kan få tilbudet. Det må gjøres en prioritering, og det er mange hensyn å ta. Liv skal reddes og en knapp ressurs skal forvaltes på en rettferdig og mest mulig effektiv måte. Man skal også ta hensyn til forventningene i samfunnet som organdonorene kommer fra. I tillegg er det juridiske, økonomiske og praktiske hensyn å ta. Denne teksten skal handle om hvordan utvelgelsen av kandidater til lungetransplantasjon foregår.
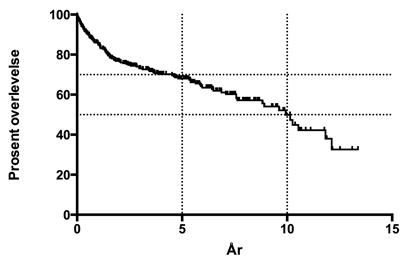
Figur 2. Overlevelse etter lungetransplantasjon i Norge (etter år 2000). Femårsoverlevelsen er 70% og tiårsoverlevelsen er 50%.
Det første, og mest åpenbare som må vurderes, er om pasienten i det hele tatt kan forventes å ha en overlevelsesgevinst av en lungetransplantasjon. Primum non nocere gjelder også her.
Det er av åpenbare grunner ikke gjort godt kontrollerte studier av dette, men siden en lungetransplantasjon er et omfattende og irreversibelt inngrep som har vidtrekkende konsekvenser for pasienten resten av livet, krever man at mottageren skal være alvorlig syk. En tommelfingerregel internasjonalt har vært en forventet overlevelse på 1-2 år (Tabell 1). Dette er åpenbart umulig å spå, men skal være en pekepinn på hvor syk pasienten må være for å komme i betraktning. Videre må pasienten ikke ha høy risiko for annen alvorlig organsykdom som ikke kan behandles og som begrenser livsutsiktene etter en transplantasjon. Dette kan være spesifikke tilstander som alvorlig nyresvikt, hjertesykdom, kronisk infeksjon eller malign sykdom de siste 2-5 år. Det kan også være mer uspesifikke indikasjoner på dårlig prognose etter lungetransplantasjon som vanskeliggjør oppfølging, som for eksempel psykisk sykdom, rusavhengighet eller dokumentert dårlig etterlevelse av behandling. Høy alder er også en veldokumentert risikofaktor for dårlig prognose etter lungetransplantasjon (1).
Disse medisinske avveiningene av mulig overlevelsesgevinst ved en lungetransplantasjon er formulert i et konsensusdokument fra The International Society for Heart and Lung Transplantation (ISHLT) (2). Her finner man også antydninger om når man mener pasienter bør henvises og transplanteres, og dette varierer noe mellom de forskjellige lungesykdommene. I artikkelen presiseres imidlertid at ”the selection of appropriate lung transplant candidates is too multifaceted to lend itself well to strict, proscriptive guidelines and instead should be the result of a process that carefully considers the unique aspects of each patient and each transplant program”. Det er også verdt å merke seg at disse anbefalingene synes å være liberale og at det må gjøres prioriteringer også basert på andre forhold ettersom organtilgangen er så begrenset.

Konsensusanbefalinger om overlevelsesutsikter fra International Society of Heart and Lung Transplantation for at pasienter skal komme i betraktning for lungetransplantasjon (2).
De første årene man utførte lungetransplantasjon, ble prioriteringen gjort ut fra hvem som hadde ventet lengst, altså ut fra tid på venteliste. Dette kunne føre til at noen ble satt for tidlig på venteliste, og at pasienter med raskt progredierende sykdom og unge pasienter ikke fikk prioritet og døde på ventelisten. Man forsøker idag å gi prioritet til dem med mest alvorlig sykdom. Dette er ut fra en tanke om at alvorlig syke skal ha prioritet til behandling, slik det også fastslås i prioriteringsforskriften (3). Det er også fordi man ser at ventetiden til det kommer et egnet organ kan bli lang, og man forsøker å gi prioritet til de pasientene som kanskje ikke har tid til å vente på neste sjanse. Dette hastekriteriet er imidlertid tveegget, ettersom de alvorligst syke også ofte er de som har dårligst prognose etter en lungetransplantasjon. Det er for eksempel vist at overlevelsen hos pasienter som blir transplantert fra respirator eller ekstrakorporal mekanisk oksygenering (ECMO) er betydelig dårligere (4). Å prioritere de alvorligst syke kan dermed komme i konflikt med ønsket om å få flest mulig leveår ut av den begrensede ressurs som slike organer er.
Alder som prioriteringskriterium er kontroversielt, og diskusjonen har fått ny aktualitet etter at Norheim-utvalgets innstilling ble publisert høsten 2014 (5). Det som styrer vurderingen av alder ved organfordeling for lungetransplantasjon er to forhold: For det første er ressurstilgangen udiskutabelt knapp. Det betyr at om én får, er det en annen som ikke får. Man kan altså ikke bare vedta at alle skal få, eller bevilge seg ut av problemet med budsjettoverskridelser. Det må derfor foreligge regler om prioritering. For det andre regnes lungetransplantasjon som livreddende, eller livsforlengende behandling. Prioritering for lungetransplantasjon blir dermed et spørsmål om hvem som har mest nytte av å få muligheten til livsforlengelse. Det betyr at det vil være mest rettferdig å ta hensyn til hvem som har levd kortest; de vil ha mest å tape. I tillegg kommer som nevnt en mer generell innsikt at overlevelsen er dårligere med økende alder, uavhengig av resultatet av andre målbare medisinske indikatorer (1). Gevinsten (her: antall leveår vunnet) ved transplantasjonen kan dermed antas å være høyere hos yngre pasienter.
I Norheimutvalgets innstilling beskrives alder på tre måter. ”Alder alene” er kun et uttrykk for når man er født, og skal være irrelevant ved prioritering, kanskje på linje med skonummer eller stjernetegn. ”Alder som mål for helsetap” er imidlertid relevant, for det uttrykker behovet i et livsløpsperspektiv. En ung person som dør, vil tape mer av sin livslengde enn en eldre person som dør, og bør derfor ha prioritet. Det har vært offentlig uenighet om dette punktet, særlig når det gjelder lindrende behandling. Når man skal prioritere for livreddende eller livsforlengende behandling, som lungetransplantasjon, er det imidlertid få som vil mene at alder aldri kan tillegges vekt. ”Alder som indikatorkriterium” er Norheimutvalgets tredje forståelse av alder, og illustreres for eksempel i store registerstudier, hvor man ser at alder er en uavhengig risiko for død etter lungetransplantasjon (1).
Mennesker eldes forskjellig, og begrepet biologisk alder blir av og til brukt for å beskrive forskjeller på individer med samme kronologiske alder. I store studier av lungetransplanterte som analyserer mange parametere er imidlertid kronologisk alder en klart sterkere prediktor for død enn de fleste medisinske faktorer som blir analysert. I den tidligere siterte studien av Russo et al. som omfatter nesten 9000 lungetransplanterte pasienter kommer alle ”biologiske” parametre unntatt dialyseavhengighet og ECMO ut som mindre betydningsfulle enn alder alene (1). Det er noe uklart hva som egentlig menes med biologisk alder, og det er høyst usikkert hvilken evne en vurdering av biologisk alder har til å forutsi hvordan det vil gå. Antagelser om biologisk alder ved prioritering kan dermed fort føre til vilkårlighet, og bør behandles med skepsis.
Det diskuteres om ikke-medisinske kriterier bør tillegges betydning ved organtildeling. Skal en småbarnsmor ha prioritet fremfor en person uten forsørgeransvar? Hva med en idrettsstjerne? Skal en kriminell ha lavere rett til prioritet? Antagelig er det ikke riktig å tillegge slike hensyn noen vekt – mange vil mene at det ville stride mot helsetjenestens verdigrunnlag å forskjellsbehandle på bakgrunn av sosial eller samfunnsmessig status. Andre hensyn kunne også spille inn. Hva med en selvforskyldt sykdom, for eksempel røykerelatert KOLS? Eller hva med pasienter som man har behandlet selv, egne pasienter (i Norge: Rikshospitalpasienter)? Det er ingen ende på hvor mange slike faktorer som kunne påvirke prioriteringsbeslutningen. Selv om det ofte ikke finnes fasitsvar, er det viktig å få momentene på bordet, og at prosessen for prioritering er åpen og etterrettelig.
I praksis henviser norske leger pasienter til Lungeavdelingen ved Oslo Universitetssykehus, Rikshospitalet for vurdering av indikasjon for lungetransplantasjon. Ofte blir pasientene så innkalt til avdelingen for en vurdering, med enkle lungefunksjonsundersøkelser. Slike vurderinger kan så gjentas over lengre tid. Om man på et tidspunkt finner at pasienten tilfredsstiller kriteriene for lungetransplantasjon, blir pasienten utredet, altså grundig undersøkt med formålet å settes på venteliste. Til denne utredningen hører undersøkelser av hjerte, nyre, tenner, spiserør og mage og en psykiatrisk vurdering, andre undersøkelser kan også være aktuelle. Om ingen kontraindikasjoner foreligger, settes pasienten på venteliste for lungetransplantasjon. Når det foreligger et egnet organ, matchet for kroppshøyde og blodtype, gjøres en crossmatch av blodprøver fra de egnede pasientene på listen, og så gjøres det endelige valget. I denne situasjonen velges vanligvis den pasienten man antar har dårligst prognose, som altså er minst i stand til å vente på neste mulighet. For øyeblikket er det omtrent 50 pasienter på den norske ventelisten for lungetransplantasjon. Noen må vente flere år, og noen dør før de får tilbud om lungetransplantasjon.
Prinsippene for prioritering for lungetransplantasjon (organallokasjon) er ganske like i de fleste land, men praksis varierer noe. Dette er antagelig noe avhengig av lokale politiske og juridiske forhold, og av antallet transplantasjoner som gjøres ved det enkelte senter.
I USA finnes omtrent femti regioner, hvor organer fordeles internt innen regionen (Organ Procurement Organization, OPO) (6). For å ta hensyn til forholdet mellom utsikter til overlevelse uten vs. med lungetransplantasjon, ble det fra 2005 innført et skåringssystem (Lung Allocation Score, LAS). Ut fra prognostisk betydning av spesifikke kliniske parametere beregnes i en nokså komplisert formel en skåre som skal gi et uttrykk for overlevelsesgevinsten ved lungetransplantasjon. Systemet førte til økt prioritet for de sykeste pasientene på ventelisten, og dødeligheten på ventelisten ble drastisk redusert. LAS er imidlertid blitt kritisert for å være basert på svake statistiske data om overlevelse, for ikke å vekte enkelttilstander godt nok (for eksempel pulmonal hypertensjon) og for kun å ta hensyn til overlevelse i et etårs-perspektiv. Den underliggende algoritmen er dessuten vanskelig å forstå, noe som gir systemet liten grad av transparens.
En LAS-beregning resulterer i et tall mellom 0 og 100, og pasienter med høy LAS vil kunne få prioritet for organ utenfor egen region. Lignende forhold finner man i det kontinentale Europa. I Eurotransplant-landene fordeler enkeltlandene organene internt, men pasienter med høy LAS får internasjonal prioritet (7). Frankrike og Storbritannia har sine egne systemer (8, 9).
I Sveits har man siden 2007 hatt en organfordelingslov som går langt i å spesifisere hvordan organer skal fordeles ved transplantasjon (10). De nordiske landene samarbeider om organutveksling, faglige retningslinjer og forskning gjennom Scandiatransplant, men bruker ikke noe skåringssystem(11).
Selv om tilbudet av organer til transplantasjon kanskje kan økes noe, er det ikke sannsynlig at det noen gang vil kunne dekke behovet. En vanskelig prioritering vil alltid være nødvendig. Store land med høyt volum har innført skåringssystemer for prioritering. I mindre regioner som de nordiske tror vi at man vil kunne miste presisjon på den måten, ettersom skåringsalgoritmene ikke kan ta hensyn til hele det mangfold av informasjon som har betydning ved organtildeling. Kravene til en åpen og rettferdig prioritering av alle fellesressurser er imidlertid økende, og dette vil også gjelde prioritering for lungetransplantasjon. Av praktiske og etiske grunner kan selvsagt ikke hver enkelt prioriteringsbeslutning være offentlig, men kriteriene for prioritet og prosessene for organtildeling må være åpne og de bør være gjenstand for kontinuerlig evaluering, diskusjon og revisjon.
Referanser