Av Gunn Marit Traaen, stipendiat, ØNH-spesialist, kardiologisk avdeling, Oslo Universitetsykehus (OUS), Rikshospitalet
I årene fremover er det ventet et betydelig antall pasienter med kardiovaskulær sykdom. Dette grunnet økt levealder i den vestlige verden, bedring av diagnostikk og behandling, men også økt forekomst av risikofaktorer som hypertoni, metabolsk syndrom og diabetes. Selv om behandlingen er blitt bedre, har sykdomsgruppen fortsatt høy morbiditet og mortalitet. Av mekanismene som fører til kardiovaskulær sykdom spiller søvnapné en viktig rolle, men SERVE-HF studien har nettopp vist oss at vi må tenke nytt når det gjelder behandling av hjertesviktpasienter med predominant sentral søvnapné.
Søvnapné er den vanligste respirasjonsforstyrrelsen under søvn, og karakteriseres av unormalt lange pauser i respirasjon. Pustepausene kan vare fra sekunder til minutter og føre til fall i oksygenmetningen.
Det er vanlig å dele pustepausene inn i delvis opphør (hypopné) og fullstendig opphør (apné). Definisjonene er satt av American Academy of Sleep Medicine (AASM):
Man deler tradisjonelt inn i tre typer søvnapné: sentral søvnapné (CSA), obstruktiv søvnapné (OSA), og kompleks/blandet (mikset) apné som er en kombinasjon av de to første. Ved polysomnografi registreres antall apneer og hypopneer, eller arousals (oppvåkninger) pga økende respiratorisk pustebesvær, per time pasienten sover. Dette gir en apné-hypopné-indeks (AHI) eller «respiratory disturbance index» (RDI). En AHI/RDI-verdi > 5 hos voksne regnes som patologisk.

Søvnapné er en vanlig tilstand både i den generelle befolkningen og i forskjellige pasientgrupper. Prevalensen av obstruktiv søvn-apné i den generelle befolkning i Norge er estimert til 16% ved AHI ≥ 5 og 8% ved AHI ≥ 15. (1)
Obstruktiv søvnapnésyndrom (OSAS) diagnostiseres ved tilstedeværelse av minst 5 obstruktive respiratoriske hendelser per time og typiske symptomer, som dagtretthet (Epworth søvnighetsskala, der totalskore > 10 anses som patologisk), høylytt snorking, bevitnet pustestopp eller oppvåkninger ledsaget av gisping etter luft/kvelningsfornemmelse eller ved minst 15 obstruktive respiratoriske hendelser per time påvist ved søvnregistrering. OSAS forekommer hos 2-4% av den voksne befolkning. (2) Søvnapné er også vanlig hos barn (2–3%) (3), med alvorlige konsekvenser for læring og kognitiv utvikling. Hos barn er årsaken vanligvis store tonsiller og adenotonsillektomi er vanligvis kurativt.
Det kan også nevnes at allerede hos barn som snorker er det påvist signifikant høyere blodtrykk, samt hypertrofi av venstre ventrikkel. (3)
Søvnapné er hyppig blant pasienter med hjertesvikt med en prevalens på 45-75%, (4) (5) og den dominerende søvnforstyrrelse er sentral (CSA). Tilstanden forekommer hyppigst hos menn og øker med alder. Det er sannsynlig store mørketall, og en stor gruppe av pasienter er udiagnostiserte. Mange pasienter med hjertesvikt vet ikke at de har søvnapné.
Obstruktiv søvnapné er den vanligste formen for respirasjonsforstyrrelser under søvn og skyldes kollaps av øvre luftveier. Personer med obstruktiv søvnapné er hyppig også snorkere. Når bløtvevet stenger for luftpassasjen videre ned til lungene inntreffer pustestopp/søvnapné. Dette kan blant annet skyldes kraniofaciale deformiteter og anatomiske anomalier eller trange øvre luftveier forårsaket av for mye bløtvev, som lang, ødematøs bløt gane, store tonsiller, stor tunge og tilbaketrukket eller liten underkjeve. (3) Med økende alder reduseres gradvis muskeltonus i bløtvevet og øvre luftveier kollapser lettere. Alkohol og medikamenter som hypnotika og sedativer vil også kunne gi tilsvar-ende nedsatt muskeltonus. Ved fedme og økt nakkeomfang legger det seg fett orofaryngealt som også medfører kompresjon og trange øvre luftveier. Samme effekt vil noctural rostral væskeforflytning (Fluid-shift) gi, med ødem i vevet rundt øvre luftveier når man legger seg ned.
Uansett årsak gir trange øvre luftveier økt luftveismotstand. Dette gir økt negativt trykk i de øvre luftveier ved inspirasjon og dermed kollaps. Redusert intratorakalt trykk fører til økt venøs tilbakestrømning til hjertet, endring av transmuraltrykket og økt oksygenbehov i myokard, hvilket igjen kan gi iskemi. Hypoksemi og CO2-retensjon i forbindelse med apnéperiodene samt stadige oppvåkninger pga dårlig søvnkvalitet fører til aktivering av det sympatiske nervesystemet med påfølgende vasokonstriksjon, påvirkning av hjerterytme og fluktasjoner i blodtrykket. (6)
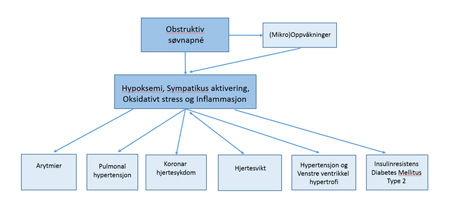
Figur 1: Pusteforstyrrelser under søvn fører til fall i oksygenmetningen, noe som vil sette i gang kaskadereaksjoner på cellenivå, øke katekolaminnivået i blodet, øke blodtrykket samt føre til fragmentering av søvnen. Flere populasjonsstudier har vist at det er en sammenheng mellom pusteforstyrrelser under søvn og hjerte- og karsykdommer, inkludert høyt blodtrykk, koronar hjertesykdom og hjertesvikt.
Selve pusteevnen under obstruktive perioder er bevart, men mekanisk hinder i øvre luftveier fører til hypopné eller apné. Mens luftveiene kollapser forsøker pasienten å puste, og thorax og abdomen beveger seg. Ved sentral søvnapné, derimot, mangler pusteevnen i perioder, men intet mekanisk hinder blokkerer luftveiene. Dette har sammenheng med unormal sentralnervøs regulering. Det er ingen ventilasjonsdrive under disse apnéperiodene. Ved polysomnografi sees da ingen bevegelse i beltene over thorax og abdomen.
Ved sentral søvnapné er hyperventilering og endringer i pCO2 det essensielle. Spesielt hjertesviktpasienter er svært sensitive for små endringer i pCO2 og kan ha relativt lave verdier av pCO2 også på dagtid. (6) På grunn av sensitivt respirasjonssenter har de tendens til hyperventilasjon selv ved små økninger i pCO2. Dette gjelder spesielt på natten når respirasjonen
er under metabolsk kontroll. Hyperventilasjon leder til apné og pCO2-stigning. Når perifere kjemo-reseptorer senser at pCO2-nivået igjen stiger over apnéterskel induseres på ny hyperventilasjon som igjen driver pCO2-verdien under apné-terskelen. (6) Dette respirasjonsmønsteret er kjent som Cheyne Stokes respirasjonsmønster (CSR). CSR er et periodisk pustemønster hvor sentrale apneer eller hypopneer alternerer med perioder med hyperventilasjon. CSR diagnostiseres når det gjennom polysomnografi viser minst tre sammenhengende sykluser med crescendo/decrescendomønster i flowsignalet. Varigheten av en syklus skal være på minst 40 sekunder. I tillegg skal det være minst 5 centrale apneer eller hypopneer per time søvn i sammenheng med crescendo/decrescendo respirasjonsmønster over en periode på minst 2 timers monitor-ering. Definisjonen er satt av AASM.
Prevalens av respirasjonsforstyrr-elser under søvn hos pasienter med symptomatisk hjertesvikt er høy. Spesielt hyppig er Cheyne-Stokes respirasjonsmønster hos hjertesviktpasienter, til tross for optimal medikamentell behandling. (4)
Kraftig snorking om natten er ett av de vanligste symptomene på pusteforstyrrelser under søvn (OSA). I tillegg kan ofte partner fortelle om uregelmessig pust og observerte apneer. Pasienten kan selv merke gisping etter luft med hyppig oppvåkning og urolig søvn. Nocturi er nokså vanlig pga fragmentert søvn med nedsatt utskillelse av vasopressin. En del klager over at de er slitne om morgenen, og ofte er de mer slitne og søvnige når de står opp om morgenen enn når de legger seg om kvelden. Mange hjertesviktpasienter med søvnapné har derimot lite symptomer fra sin søvnforstyrrelse, kanskje fordi de relaterer sine symptomer til sin hjertesykdom. Overvekt er vanlig hos voksne med pusteforstyrrelser under søvn, men mange er også normalvektige. (3) Fedme er en viktig risikofaktor hos de med OSA, mens pasienter med CSA derimot har oftere lav eller normal vekt. Søvnighet på dagtid, nedsatt livskvalitet, angst og depresjon er hovedsymptomer, men ikke tilstrekkelig til å stille diagnosen. Dette fordi det kliniske bildet i liten grad stemmer overens med resultater av standardiserte søvn-undersøkelser. Det finnes heller ingen spørreskjemaer som er gode nok til å fange opp hvem som bør screenes for respirasjonsforstyrr-elser under søvn eller ikke.
Uttalt søvnighet på dagtid er assosiert med økt risiko for ulykker. Søvnsykdommers betydning i sammenheng med økt trafikksikkerhetsrisiko har fått økende oppmerksomhet de siste tiår. Vegdirektoratet sendte i 2014 ut forslag til endring av førerkortforskriften. Forslaget som er utarbeidet av Helsedirekto-ratet innebærer strenge endringer i helsekravene til førerett ved obstruktiv søvnapné syndrom. Et av forslagene er at selv ved mild obstruktiv søvnapné må CPAP benyttes minst fire timer daglig 70% av dagene, kroppsmasseindeksen må være mindre enn 35 kg/m2 og hypertensjon under god kontroll for at helsekravet skal være oppfylt. Ved alvorlig obstruktiv søvnapné og samtidig dagtretthet er helsekravet ikke oppfylt. Helsedirektoratets forslag blir vanskelig å gjennomføre, noe de også har fått tilbakemelding om under offentlig høring. Det finnes ingen gode objektive metoder for måling av søvnighet. Det er heller ikke slik at pasienter med høy AHI nødvendigvis har økt søvnighet. Motsatt kan pasienter med lav AHI være påfallende dagtrette. Helsedirektoratet behandler nå høringssvarene.
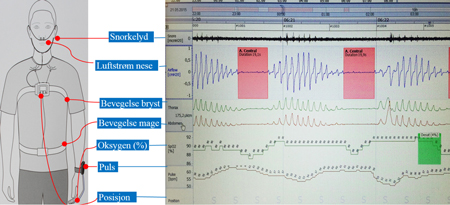
Figur 2: Polygrafisk måling (NOX T3 ResMed) med mønster som ved sentral søvnapné, hos pasient med alvorlig hjertesvikt. Bruk av illustrasjon med tillatelse fra dr Sverre Lehmann, Haukeland Universitetssykehus.
Diagnosen stilles ved søvn-undersøkelser. Polysomnografi er gullstandarden. Ved denne under-søkelsen måler man søvnstadier (EEG) inkludert øyebevegelser og benbevegelser, samtidig med luftstrøm, bevegelse av thorax og abdomen, hjerteaktivitet og oksygenmetning. Dette er en ressurskrevende undersøkelse, og krever innleggelse i avdeling over natten. En forenklet undersøkelse er polygrafi hvor man gjør de samme målinger, men uten registrering av søvnstadier. Dette utstyret kan pasienten ta med hjem og forenkler diagnostikken. Antall apneer og hypopneer per time søvn gjennom natten blir registrert og man får en AHI-verdi. Ulempen med polygrafi er at man ikke får målt søvnstadier og slik ikke sikkert vet hvor mye pasienten har vært våken gjennom natten. Dersom pasienten har ligget mye våken, kan AHI-verdien bli lavere enn den reelt er. Symptomatiske pasienter med negativ polygrafi bør henvises videre til full PSG både med tanke på differentialdiagnostikk og eksklusjon av OSAS-diagnosen. Det foreligger en del variabilitet i målresultatene også ved PSG som natt til natt variasjon, samt tekniske forhold. (7) First-night effekt kan unngås ved å gjøre registreringer to netter etter hverandre. Ved mistanke om adipositas hypoventilasjonssyndrom må transkutan CO2-monitorering og blodgasser gjøres i tillegg.
OSA
Første behandlingsalternativ for pasienter med middels til alvorlig grad av obstruktiv søvnapné er kontinuerlig overtrykksventilasjon med CPAP (Continuous Positive Airway Pressure). Luftveiene holdes da oppe ved hjelp av et lufttrykk. Behandlingen har vist seg å bedre søvnkvalitet, redusere antall apneer, senke blodtrykket, bedre hjertets ejeksjonsfraksjon (EF) og bevare oksygenmetningen under søvn. Behandlingen er anbefalt selv om man ikke har store randomiserte studier som kan påvise mortalitetsreduksjon. (6) Alternative behandlinger er bittskinner og kirurgisk behandling. Bittskinner må tilpasses den enkelte pasient av tannlege med kompetanse på området og brukes ved mildere former for søvnapné eller ved dårlig compliance ved ventilasjonsbehandling.
Noen pasienter trenger neseseptum-plastikker og conchotomi for å kunne nyttiggjøre seg kontinuerlig overtrykksbehandling. Hos pasienter med mild til middels søvnapné kan kirurgi i form av ganeplastikk med eller uten tonsillektomi være et behandlingsalternativ. Det er viktig å selektere de som kan ha nytte av et kirurgisk inngrep.
Konservativ behandling i form av livsstilsendringer som røykeslutt og vektreduksjon er svært viktig. Mange pasienter er imidlertid så slitne og søvnige på dagtid at de ikke klarer å være særlig fysisk aktive. Sideleie kan ved stillingsindusert søvnapné ha god effekt, det samme hevet hodeende. Problemet er å finne gode metoder som gjør at pasienten ligger mesteparten av tiden i ønsket leie. (3)
CSA
Mens OSA er en risikofaktor i seg selv for utvikling av hjertesvikt, ser det ut til at prevalensen av CSA med Cheyne-Stokes respirasjon (CSR) øker med alvorlighetsgraden av hjertesvikt. Man kan si at tilstedeværelsen av CSA-CSR speiler hjertets funksjon. (8)
CPAP har også vært brukt til behandling av pasienter med kronisk hjertesvikt og Cheyne-Stokes respirasjonsmønster selv om behandlingen har vært mer kontroversiell. CPAP øker det intratorakale trykket, senker venstre ventrikkels transmurale trykk og reduserer preload og afterload. (6)
På bakgrunn av at pCO2 spiller en nøkkelrolle i dannelsen av Cheyne-Stokes mønsteret, ble en ny type ventilasjonsbehandling introdusert tidlig på 2000-tallet: Adaptiv Servo-Ventilasjon (ASV). Denne maskinen leverer et ekspiratorisk trykk for å sikre åpne luftveier om pasienten også skulle ha en obstruktiv komponent. (6) I tillegg har maskinen en algoritme som måler pasientens minuttventilasjon og kalkulerer fortløpende målvolumet. Trykkstøtten økes raskt ved hypopneer og apneer og senkes ved hyperventilasjon. Slik stabiliseres ventilasjonen.
Mindre randomiserte studier har vist lovende resultater hos hjertesviktpasienter behandlet med ASV. I mai 2015 kom derimot foreløpige resultater fra SERVE-HF studien. SERVE-HF er en multinasjonal, randomisert og kontrollert studie designet for å vurdere om behandling av hoved-sakelig sentral søvnapné (AHI >15/h, ≥ 50% sentrale events, cAHI ≥ 10/h) reduserer dødelighet og sykelighet hos pasienter med kronisk hjertesvikt (NYHA 2-4, LVEF ≤ 45%). Studien rekrutterte totalt 1325 pasienter som ble randomisert til behandling med ASV eller kontroll. Resultatene fra studien viste at ASV-behandling effektivt reduserte antall sentrale apneer, men at man likevel identifiserte en signifikant høyere dødelighet i ASV-gruppen enn i kontrollgruppen (All-cause og kardiovaskulær mortalitet). Resultatene er over-raskende, og ASV-behandling er nå kontraindisert hos pasienter med symptomatisk, kronisk hjertesvikt og moderat til alvorlig predominant sentral søvnapné.
Pasientene som døde i behandlings-gruppen ble ikke hospitalisert pga forverring, men døde plutselig. Dette kan tyde på økt dødelighet pga arytmier. Data fra overlevende pasienter i behandlingsgruppen med ICD blir nå analysert.
For ordens skyld presiseres at kontraindikasjonen ikke gjelder for CPAP-behandling. CPAP (continuous positive airway pressure) gis til pasienter med hovedsakelig obstruktiv søvnapné. Studien har vært sponset av ResMed.
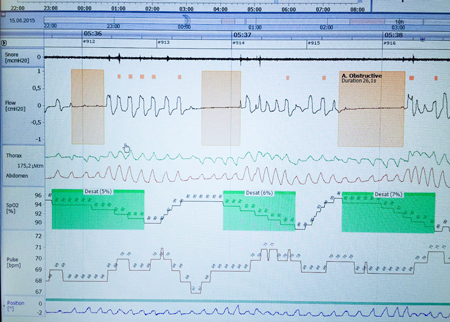
Figur 3: Polygrafisk 7-kanalers måling med mønster som ved obstruktiv søvnapné. Legg merke til kontinuerlig bevegelse i beltene også under apneer. Ved sentrale apneer vil det ikke være bevegelse i beltene.
Det ser ut til at selv milde former for pusteforstyrrelser under søvn gir økt risiko for kardiovaskulær sykdom. Det viser seg også at hjertesviktpasienter med søvnapné har dårligere prognose enn pasienter uten søvnapné. (8) Pustestopp ved søvnapné fører til fall i oksygenmetning og setter i gang mange uheldige kaskadereaksjoner på cellenivå. Over tid kan dette føre til en rekke fysiologiske og biokjemiske endringer assosiert med forhøyet blodtrykk, hjerterytmeforstyrrelser, åreforkalkning og hjertesvikt. Uavhengis av fedme er obstruktiv søvnapnesyndrom (OSAS) også assosoiert med insulinresistens og diabetes mellitus type 2. (3) Søvnapné kan forverre hjertesvikt, trolig gjennom mekanismer som økt sympatikusaktivering, oxidativt stress, økt inflammasjon, autonom dysbalanse og iskemi som igjen fører til remodellering av myokard.
Prevalensen for respirasjons-forstyrrelser under søvn hos hjertesviktpasienter er hyppig og øker med alvorlighetsgraden av hjertesvikt.
Pasienter med hjertesvikt og søvnapné utgjør trolig en nokså heterogen gruppe. Det er fortsatt mange ubesvarte spørsmål vedrørende behandling av denne pasientgruppen. Vi tror at det er en sterk sammenheng mellom hjertesvikt og søvnapné, og at behandling av den ene sykdommen vil kunne bedre den andre. Spørsmålet er hvilken behandling og til hvilke pasienter.
Ved kardiologisk avdeling på Oslo Universitetssykehus, Rikshospitalet er vi i gang med en studie som skal undersøke om hjertetransplantasjon vil føre til bedring av søvnapné.
Hjertetransplantasjon er en effektiv behandling for pasienter med alvorlig hjertesvikt. Siden transplantasjonspasienter oppnår en nærmest normal hemodynamikk etter kirurgi, er dette en god modell for å undersøke om respirasjonsforstyrrelser under søvn bedres etter utført transplantasjon.
Referanser