Pasienter med diabetes og behandlingsmulighetene har økt i antall de siste årene. Artikkelen gjennomgår diabeteskomplikasjoner, diagnostikk og nyere behandlingsvalg, med et kardiovaskulært utgangspunkt.
Behandling av diabetes type 2 har forandret seg i løpet av de siste årene. I 2014 var det registrert 48 legemidler til bruk ved diabetes; dette er i januar 2018 økt til 75 legemidler. For dem som ikke behandler diabetes til daglig kan det være vanskelig å holde oversikt over nye behandlingsalternativer. Det har kommet nye antidiabetika som ser ut til å redusere risikoen for kardiovaskulær død, og disse medikamentene kan være et godt behandlingsalternativ for pasienter med type 2-diabetes. Denne artikkelen er et forsøk på å informere om hva som er nytt i diabetesbehandlingen, med spesielt fokus på hva som kan være til nytte ut fra et kardiologisk perspektiv.
Fedmebølgen har medført at vi Norge som i de fleste andre land, har fått en betydelig økning av pasienter som har diabetes. Vi vet ikke nøyaktig hvor mange som har diabetes i Norge, men Folkehelseinstituttet angir at 216 000 har kjent type 2-diabetes og 28 000 har type 1-diabetes. Symptomene ved diabetes type 2 kan være vage, og det er sikkert en del pasienter som er uoppdaget. Ved Oslo universitetssykehus i 2012 hadde 40 % av pasientene innlagt for hjerteinfarkt enten kjent diabetes eller diagnosen ble stilt under oppholdet. En av ni 80-åringer har diabetes. Innvandrere fra Midtøsten, Sørøst-Asia og deler av Afrika har en betydelig økt risiko for å få diabetes og derved også økt kardiovaskulær risiko.
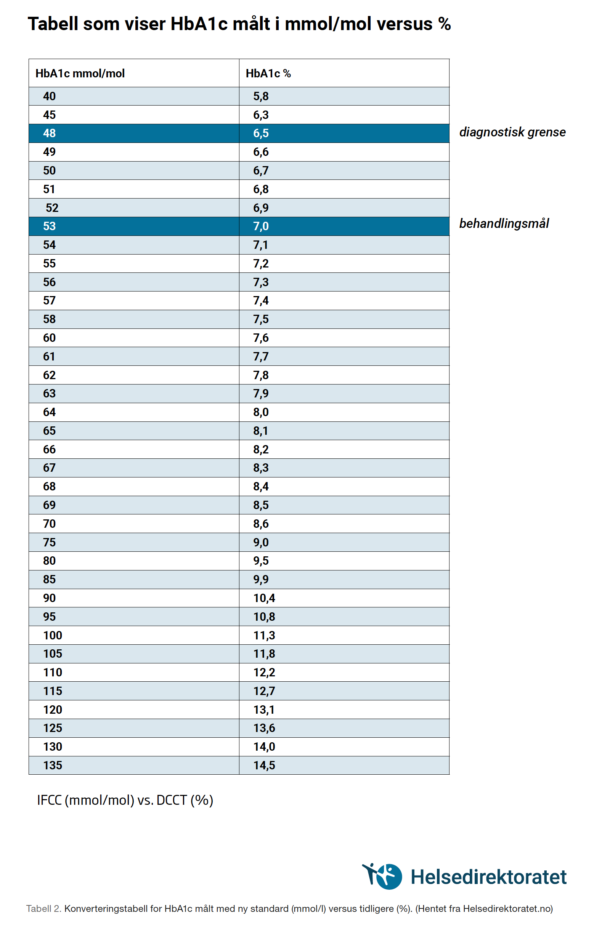
I 2011 bestemte WHO at HbA1c ≥ 6,5 % skulle være diagnostisk for diabetes. Norge fulgte etter i 2012. Tilfeldig målt blodglukose ≥ 11,1 mmol/l eller fastende blodsukker ≥ 7,0 mmol/l omfatter ikke nøyaktig de samme pasientene som HbA1c ≥ 6,5%, men kan fortsatt brukes som diagnostikum.
Type 1-diabetes skyldes insulinmangel forårsaket av autoimmun ødeleggelse av de insulinproduserende betacellene i pankreasøyene. Type 2-diabetes har flere årsaker, hvorav genetisk disposisjon, fedme og inaktivitet er de viktigste faktorene.
En skiller mellom mikrovaskulære og makrovaskulære komplikasjoner. Nefropati, retinopati og nevropati skyldes i stor grad dårlig glukoseregulering. Autonom kardial nevropati med redusert hjertefrekvensvariabilitet er vanlig hos pasienter med perifer nevropati (1). Pasienter med autonom nevropati har i tillegg tendens til ortostatisk hypotensjon som medfører økt risiko for fallskader. Elektromekanisk remodellering i atriene hos pasienter med diabetes er medvirkende årsak til at denne pasientgruppen hyppigere får atrieflimmer enn dem som ikke har diabetes. Man tror at en alvorlig stressreaksjon forårsaket av hypoglykemi kan medføre ventrikulære arytmier med påfølgende plutselig død hos diabetespasienter med koronar hjertesykdom. Disse pasientene bør derfor ikke ha en så strikt glukosekontroll som pasienter uten alvorlig kardiovaskulær sykdom.
Nefropati
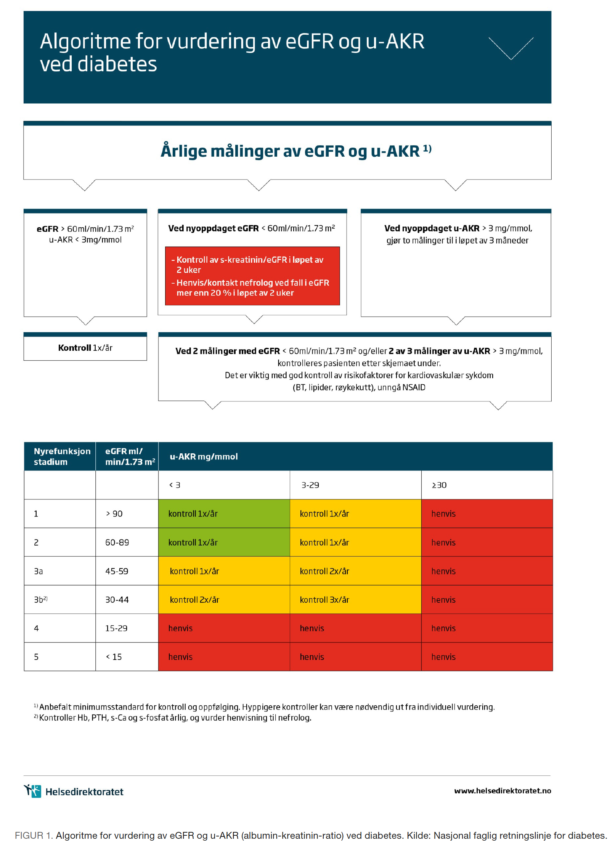
Mange pasienter med etablert kardiovaskulær sykdom har moderat nyresvikt. De fleste av disse har ikke diabetesnefropati, men hypertensiv nyreskade som kalles nefrosklerose. Mange av dem har moderat albuminuri med urin-albumin-kreatininratio (u-AKR) 3-29 mg/mmol. Dersom pasienten har retinopati i tillegg til albuminuri er det mer sannsynlig at det foreligger diabetes-nefropati enn nefrosklerose. Nasjonal faglig retningslinje for diabetes har en sterk anbefaling for behandling av blodtrykk ved albuminuri. Blodtrykk ved diabetes-nefropati skal behandles til 130/80 mm Hg eller lavere hos yngre pasienter. ACE-hemmer eller angiotensin 2-reseptorblokker er første valg. Pasienter med nyresvikt, diabetes og albuminuri har betydelig økt risiko for å dø av hjertekarsykdom. Alle risikofaktorer for hjertekarsykdom må behandles intensivt. Ved eGFR < 30ml/min, betydelig albuminuri og raskt stigende kreatinin bør pasienten henvises nefrolog (se algoritme for vurdering av eGFR og u-AKR ved diabetes, figur 1, s. 23).
Retinopati
Pasienter med nyoppdaget type 2-diabetes henvises til øyeundersøkelse.
Makrovaskulære komplikasjoner
En regner at 2/3 av pasienter med diabetes dør av kardiovaskulær sykdom, hvorav 40 % av hjerteinfarkt, 10 % av hjerneslag og 15 % av andre former for hjertesykdom (2). Pasienter med type 2-diabetes får en alvorlig kardiovaskulær hendelse i gjennomsnitt 14-15 år tidligere enn dem som ikke har diabetes. Det foreligger også en økt kardiovaskulær risiko hos pasienter med redusert glukosetoleranse, men hvor kravene til diagnosen diabetes ikke er oppfylt.
Andre komplikasjoner
I tillegg har mange pasienter med type 2-diabetes fedmerelaterte komplikasjoner som hypertensjon, lipidforstyrrelser, søvnapné og uttalt insulinresistens. Mange pasienter med alvorlig fedme har i tillegg redusert livskvalitet. De har ofte rygg-, kne- og hofteproblemer som reduserer muligheten for et fysisk aktivt liv med trening.
«Langtidsblodsukker», HbA1c, brukes som mål for glukosekontroll. Det er i Helsedirektoratets retningslinjer som kom i 2016, fremhevet at man skal ha et individuelt mål for glukoseregulering. De pasientene som behandles av kardiologer, har vanligvis alvorlig kardiovaskulær sykdom og hjertesvikt. Det er holdepunkter for at en intensivert glukosekontroll med økt hyppighet av hypoglykemiepisoder gir økt dødelighet i denne pasientgruppen. Hypoglykemi bør derfor unngås, og målet for HbA1c for pasienter med hjerte-karsykdom er derfor satt til 7,5 % (7,0-8,0). Pasienter med betydelig komorbiditet og kort forventet levetid skal først og fremst ha en behandling hvor de unngår plager av for høy eller for lav blodglukose. Blodsukker under 12 mmol/l gir vanligvis ingen plager og kan være et greit mål for denne pasientgruppen.
Livsstilsendring
Det er ingen medikamenter som kan erstatte «vidunderpillen» livsstilsendring med vektreduksjon og trening. Trening kan hos eldre redusere risikoen for å få diabetes med mer enn 50 %, muskelmassen øker, fettreservene reduseres, insulinresistensen går ned, O2- opptaket bedres, endorfinnivået øker, HbA1c faller og det har gunstig effekt på lipidene. Men dessverre er omlegging av livsstil svært vanskelig, og for dem som henvises til spesialisthelsetjenesten er det nesten alltid nødvendig å bruke antidiabetika og hjerte-karmidler i tillegg.
Antidiabetika
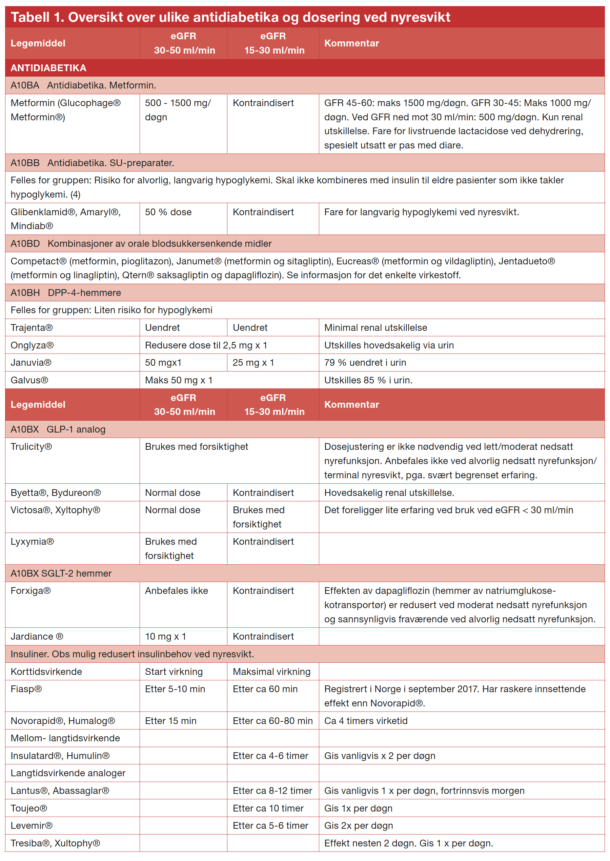
De enkelte preparatene er nærmere beskrevet i tabell 1.
Metformin
Virkningsmekanismen er fortsatt usikker. Metformin har vært i bruk i noen årtier og er fortsatt førstehåndsmiddel ved type 2-diabetes. Vi mangler kontrollerte studier med metformin som oppfyller dagens kvalitetskrav. Bruken av metformin baserer seg på en gunstig virkning i en rekke populasjonsstudier og enkelte kontrollerte studier (4-7). Metformin gir ikke vektøkning, gir ikke hypoglykemi og reduserer HbA1c mer enn de øvrige perorale antidiabetika. Vanligste bivirkning er gastrointestinale plager som ofte skyldes for rask opptrapping av dosen. Maksimal dose er angitt til 1g x 3 per dag, men effekten av å øke dagsdosen til over 2 g er liten. Dosen reduseres ved nyresvikt. Ved eGFR 45-60 ml/min er dosen maksimalt 1,5 g, ved eGFR 30-45ml/min 0,5-1,0 g. Stoffet er kontraindisert ved eGFR < 30ml/min. Metformin skilles uendret ut i nyrene. Akutt nyresvikt hos pasienter som bruker metformin, kan medføre at de utvikler en livstruende laktacidose. Pasienten må derfor få beskjed om å kontakte lege og eventuelt slutte med metformin hvis han får en interkurent sykdom med dehydrering og dermed fare for akutt prerenal nyresvikt.
Natriumglukose-kotransportør (SGLT) 2-hemmer
SGLT2-hemmere øker utskillelsen av glukose i urin ved å blokkere reabsorpsjon av glukose i proksimale tubuli. To dobbeltblindede placebokontrollerte studier med SGLT2-inhibitor har vist redusert kardiovaskulær død (EMPA-REG outcome, CANVAS). To observasjonsstudier med SGLT2-inhibitor har også vist redusert dødelighet. En antar derfor at redusert kardiovaskulær dødelighet ved bruk av SGLT2-inhibitor er en gruppeeffekt. I den nasjonale faglige retningslinje for diabetes er derfor SGLT2-hemmer anbefalt i tillegg til metformin til pasienter med type 2-diabetes og hjertekarsykdom. SGLT2 hemmere reduserer HbA1c mindre enn metformin og sulfonylurea (SU)-preparater. Ved skifte av SU-preparat til SGLT2-hemmer må en være klar over at blodsukkerreguleringen antagelig vil bli forverret og at pasienten derfor må følges opp tettere.
Det kommer stadig nye studier med SGLT2-hemmere, og anbefalt valg av preparat vil derfor kunne skifte.
Når det gjelder bivirkninger, vil SGLT2-hemmere på grunn av økt diurese øke risikoen for dehydrering. Det er også påvist økt hematokrit, og en tror det er årsak til en økning av amputasjoner hos pasienter som bruker SGLT2-hemmer. Spesielt utsatt er eldre pasienter som ikke er flinke nok til å drikke tilstrekkelig. Det er også rapportert tilfeller av ketoacidose. Preparatene er kontraindisert ved eGFR < 30ml/min.
Glukagonlignendepeptid (GLP) 1-analoger
Dette er injeksjonspreparater som gis daglig eller én gang i uken. GLP1-analoger øker insulinfrigjøring fra betacellene ved høye glukoseverdier og reduserer av den grunn postprandial hyperglykemi. Preparatet gir ikke hypoglykemi hvis det ikke kombineres med et insulin eller SU-preparat. GLP1-analogene forlenger ventrikkeltømming og gir økt metthetsfølelse. GLP1-analogene er ikke så effektive som metformin til å senke HbA1c, men bedre enn DPP4-hemmer og SGLT2-hemmere. For å unngå gastrointestinale bivirkninger med kvalme og oppkast er det nødvendig å trappe opp dosen forsiktig. Legemiddelet kan brukes ved alle grader av nyresvikt, men erfaringen er liten ved eGFR < 30ml/min. I en studie med liraglutide (Victosa®) fant man redusert kardiovaskulær dødelighet med 22 %, dessuten 14 % reduksjon av hjerteinfarkt og redusert hospitalisering på grunn av hjertesvikt.
Nye antidiabetika, SGLT2-hemmere og GLP1-analoger, reduserer risikoen for kardiovaskulære hendelser.
Dipeptidylpeptidase-4 (DPP4)-hemmere
Disse hindrer nedbrytning av inkretinhormoner og gir økt insulinfrigjøring ved matinntak. Det er samme virkningsmekanisme som GLP-1 analoger, men mindre effekt på HbA1c, men også mindre GI-bivirkninger. Det foreligger ingen studier som har vist gunstig effekt på kardiovaskulær dødelighet.
Sulfonylurea (SU)-preparater
Disse virker ved å øke insulinfrigjøringen fra betacellene. Det foreligger ingen store studier med SU-preparater som tilfredsstiller dagens kvalitetskrav. Observasjonsstudier med SU-preparater har hatt varierende kvalitet, men konklusjonen er at SU-preparater gir økt dødelighet ved kjent hjertesykdom (8). En skal derfor ikke bruke SU-preparater til pasienter med betydelig kardiovaskulær risiko. SU-preparatene senker HbA1c bedre enn SGLT2- hemmere og DPP4-hemmere. SU– preparater gir vanligvis vektøkning.
Det finnes en rekke kombinasjonspreparater med metformin, DPP4-hemmer og SGLT2-hemmere, se tabell 1.
Insulin
Pasienter med type 1-diabetes går vanligvis til kontroll på diabetespoliklinikken og ved behov for endring av diabetesregime kan de kontaktes.
Her er en oversikt over nyere insuliner som har kommet i løpet av de siste årene:
Måltidsinsulin: Fiasp®, virker raskere enn Novorapid® og Humalog®.
Langtidsvirkende insulinanaloger: På grunn av enkel dosering, én gang i døgnet, og lavere risiko for føling enn insulatard/humulin kan de med fordel brukes til eldre pasienter som skal unngå hypoglykemi, og som bør ha et så enkelt regime som mulig. For pasienter med type 2-diabetes må det søkes om refusjon med begrunnelse at det er viktig å unngå hypoglykemi.
En har følgende analoger å velge mellom:
Måltidsinsulin
Så sant det er mulig bør en unngå å gi hurtigvirkende insulin til pasienter med type 2-diabetes. Ved å bruke kombinasjon av kostråd, GLP1-analog/DPP4-hemmer, SGLT2-hemmer og metformin får en ofte god nok glykemisk kontroll uten uønsket vektøkning (9). Noen ganger er det nødvendig med tillegg av et langtidsvirkende insulin. Det er betydelig risiko for å få hypoglykemi ved bruk av måltidsinsulin, som igjen medfører at pasienten spiser mer, trimmer mindre og går opp i vekt.
Type 2-diabetes, vekt og insulin
Mange pasienter med type 2-diabetes har alvorlig overvekt. Vektøkning hos disse gjør at de kommer inn i en ond sirkel med økende insulinresistens, økende insulinbehov og mindre fysisk aktivitet. Komplikasjonene på grunn av vektøkningen kan være større enn nytten av litt bedre glukosekontroll.
Nye antidiabetika, SGLT2-hemmere og GLP1-analoger, reduserer risikoen for kardiovaskulære hendelser. Kunnskapen om disse legemidlene er nødvendig for alle som behandler disse pasientene. Det bør prioriteres regimer som gir minst mulig vektøkning.
Artikkelen er tidligere publisert i Hjerteforum nr 3 2018 og trykkes med tillatelse.
Nasjonal faglig retningslinje for diabetes 2016. Nasjonal veileder i endokrinologi oppdatert 2017.
1. Søfteland E, Brock C, Frøkjær JB et al. Association between visceral, cardiac and sensorimotor polyneuropathies in diabetes mellitus. J Diabetes Compl 2014; 28: 370-7.
2. Low Wang C, Hess CN, et al. Clinical update: cardiovascular disease in diabetes mellitus: atherosclerotic cardiovascular disease and heart failure in type 2 diabetes mellitus – mechanisms, management, and clinical considerations. Circulation 2016; 133: 2459-25023.
3. Bennett W L et. al. Comparative effectiveness and safety of medications for type 2 diabetes: an update including new drugs and 2-drug combinations. Ann Intern Med 2011; 154: 602-613.
4. Viberti G,. Kahn SE, Greene DA et al. A diabetes outcome progression trial (ADOPT). An international multicenter study of the comparative efficacy of rosiglitazone, glyburide, and metformin in recently diagnosed type 2 diabetes Diabetes Care 2002; 10: 1737-1743.
5. Hemmingsen B, Lund SS, Gluud C et al. Targeting intensive glycaemic control versus targeting conventional glycaemic control for type 2 diabetes (Review). Cochrane Database Syst Rev 2013; 11: CD008143.
6. K Prospective Diabetes Study (UKPDS) Group. Effect of intensive blood-glucose control with metformin on complications in overweight patients with type 2 diabetes (UKPDS 34). Lancet 1998; 352: 854-65.
7. Umpierrez G, Povedano ST, Manghi FP et al. Efficacy and safety of dulaglutide monotherapy versus metformin in type 2 diabetes in a randomized controlled trial (AWARD-3). Diabetes Care 2014; 37: 2168-2176.
8. Azoulay L , Suissa S. Sulfonylureas and the risks of cardiovascular events and death: a methodological meta-regression analysis of the observational studies. Diabetes Care 2017; 40: 706-714.
9. Søfteland E, Meier JJ, Vangen B et al. Add-on therapy in patients with type 2 diabetes inadequately controlled with linagliptin and metformin: a 24-week randomized, double-blind, parallel-group trial. Diabetes Care 2017; 40: 201-209.