De europeiske hjerte- og blodtrykksforeningene har i snart 20 år samarbeidet om dokumentasjonsbaserte retningslinjer for utredning og behandling av høyt blodtrykk. De første felles retningslinjene ble utgitt i 2003 under betydelig innflytelse av nordiske studier. Siden har oppdaterte retningslinjer blitt publisert i 2007, 2013 og 2018 og har vært blant de mest siterte medisinske artiklene i litteraturen. Retningslinjene har også fått innflytelse og anvendelse langt utenfor Europa. I denne artikkelen oppsummerer vi hovedpunkter i retningslinjene som kom ut i 2018.
Sverre E. Kjeldsen, prof. em. i hjertesykdommer, OUS Ullevål og Universitetet i Oslo
Eva Gerdts, prof. i hjertesykdommer, Haukeland Universitetssykehus og Universitet i Bergen
Hans-Peter Marti, prof. i nyresykdommer, Haukeland Universitetssykehus og Universitet i Bergen
På verdensbasis er det estimert at over 1 milliard mennesker har hypertensjon. Etter hvert som befolkningen eldes og tilvennes mer stillesittende livsstil, vil den verdensomspennende forekomsten av høyt blodtrykk øke mot 1,5 milliarder innen 2025. Ifølge WHO, er forhøyet blodtrykk den ledende globale bidragsyter til for tidlig død. Hypertensjon er også en viktig eller den viktigste risikofaktor for hjerneslag, hjertesvikt, atrieflimmer, koronarsykdom, kronisk nyresykdom, aortaaneurisme, perifer arteriesykdom og kognitiv reduksjon.
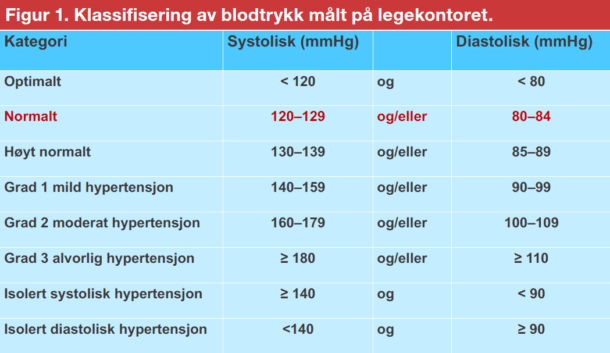
Klassifiseringen av blodtrykk og definisjonen av hypertensjon er uendret fra tidligere europeiske retningslinjer (Figur 1), og er definert som systolisk blodtrykk ≥140 mmHg og/eller diastolisk blodtrykk ≥90 mmHg målt standardisert og ellers på vanlig måte på et legekontor med andre til stede («attended»). Dette tilsvarer et gjennomsnittlig 24-timers ambulatorisk blodtrykk ≥130/80 mmHg, eller et hjemmemålt blodtrykk ≥135/85 mmHg.
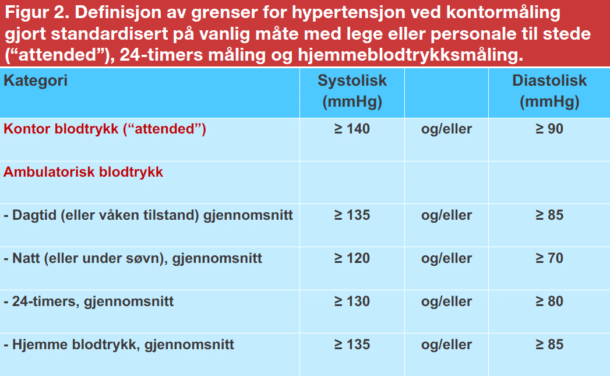
Hypertensjon er vanligvis asymptomatisk (derav begrepet “silent killer”). På grunn av den høye utbredelsen, bør blodtrykket måles hos alle voksne, minst hvert 5. år, og oftere hos personer med høyt normalt blodtrykk, og kvinner som har hatt blodtrykkskomplikasjoner i svangerskap. Når det er mistanke om hypertensjon på grunn av forhøyet blodtrykk ved legebesøk eller ved annen anledning, bør diagnosen hypertensjon bekreftes enten ved blodtrykksmålinger ved gjentatte besøk hos fastlegen eller ved blodtrykksmåling utenom legekontoret ved bruk av 24-timers- eller hjemmeblodtrykk (Figur 2). Det gjelder andre referansegrenser for slike målinger. Hvis hjemmeblodtrykksmåling skal brukes i diagnostikk og oppfølging av hypertensjon, er det viktig at pasienten får opplæring og at målingen utføres med godkjent apparat. ESH har oppdaterte retningslinjer for hjemmeog 24-timersmålinger (https://www. eshonline.org/guidelines/bloodpressure- monitoring).
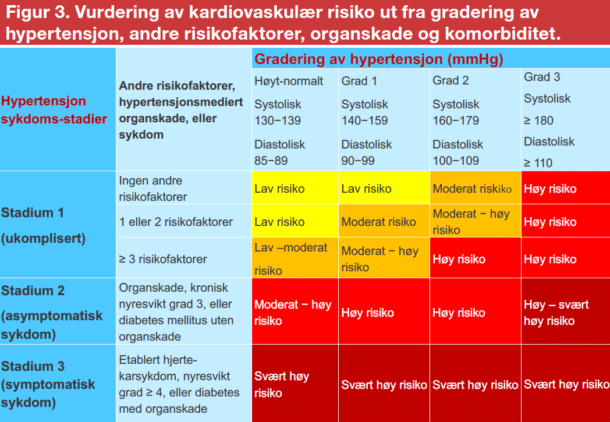
Andre faktorer for hjerte- og karrisiko som dyslipidemi og metabolsk syndrom forekommer ofte sammen med høyt blodtrykk. Med mindre pasienten allerede har høy eller veldig høy risiko på grunn av etablert hjerte-, kar- eller nyresykdom, anbefales risikovurdering ved bruk av et anerkjent og lett tilgjengelig risikoskåringssystem (Figur 3). Risikovurdering er også viktig for å identifisere andre faktorer som krever forebyggende tiltak utover behandling av blodtrykket.
Den europeiske hjerteforeningen (ESC) har siden 2003 anbefalt «the Systematic Coronary Risk Evaluation » (SCORE) (https://www.escardio. org/Education/Practice-Tools/ CVD-prevention-toolbox/SCORERisk- Charts) for å vurdere risikoen for dødelige hendelser. I Norge anbefaler Helsedirektoratet å vurdere risiko for hjerte- og karhendelser og død ved hjelp av NORRISK-2 (https://nhi.no/ skjema-og-kalkulatorer/kalkulatorer/ diverse/norrisk-10-arsrisiko-forkardiovaskular- dod/). NORRISK-2 kan gi inntrykk av at det ikke er indikasjon for medikamentell behandling av grad 1 hypertensjon (blodtrykk 140-159/90-99 mmHg).
Det er imidlertid viktig å erkjenne at tilstedeværelsen av hypertensjonsmediert organskade, spesielt venstre ventrikkelhypertrofi, kronisk nyresykdom eller avansert retinopati, øker risikoen for hjerte- og karsykdom og død ytterligere uansett blodtrykksnivå. Spesielt tilstedeværelse av venstre ventrikkelhypertrofi og nyrefunksjonsnedsettelse eller proteinuri, bør derfor inngå i en risikovurdering hos hypertensive pasienter med grad 1 hypertensjon fordi algoritmene nevnt ovenfor ellers undervurderer risikoen (Figur 3). Hos pasienter der dette påvises er det indikasjon for umiddelbar oppstart av medikamentell antihypertensiv behandling, selv ved grad 1 hypertensjon.
Opptil 10-15% av befolkningen har kontorhypertensjon, hvilket innebærer normalt blodtrykk når de måler hjemme eller med 24-timers blodtrykksmåling (Figur 2). Også slike hypertonikere må risikovurderes og følges opp, spesielt hvis man velger ikke å starte medikamentell behandling. Omtrent like stor andel har “maskert” hypertensjon, typisk ved kronisk nyresykdom, altså blodtrykk som er normalt på legekontoret, men høyt ved hjemmeeller 24-timers blodtrykksmåling. Som regel har slike hypertonikere høy risiko og bør behandles medikamentelt. Kraftig stigning av systolisk blodtrykk (≥200 mmHg) ved sykkelbelastning innebærer høy risiko og samsvarer ofte med maskert hypertensjon.
For de fleste med høyt blodtrykk vil ingen underliggende årsak oppdages, og de responderer på behandling. Sekundære (og potensielt behandlingsbare) årsaker til hypertensjon er mer sannsynlige hos unge personer med hypertensjon (<40 år), personer med alvorlig eller behandlingsresistent hypertensjon, eller middelaldrende personer som plutselig utvikler betydelig hypertensjon, elektrolyttforstyrrelser som hypokalemi eller metabolsk alkalose. Slike pasienter bør henvises til poliklinisk utredning ved sykehus (nyre, hjerte, endokrinologi, generell) og man ser etter hyperaldosteronisme/ Conns syndrom, nyrearteriestenose og renale årsaker, feokromocytom, hypernefrom (reninom) og andre sjeldne hormonproduserende og genetiske tilstander, vurder koarktatio aorta, aortainsuffisiens m.m.

Behandlingen av hypertensjon innebærer livsstilsintervensjoner og medikamentell terapi. De fleste med hypertensjon vil kreve medikamentell behandling, men livsstilsintervensjoner er viktige fordi de kan forsinke behovet for medikamentell behandling eller komplettere den blodtrykkssenkende effekten av medikamentell behandling. Videre har livsstilsintervensjoner, som en begrensning i saltinntaket (<5g/ dag), måtehold med alkohol, sunn mat med mye frukt og grønnsaker, regelmessig trening, vektkontroll og røykeslutt, alle helsemessige fordeler utover deres innvirkning på blodtrykket. Livsstilsintervensjon har imidlertid den begrensningen at det ikke eksisterer randomiserte og kontrollerte data som viser at sykelighet og dødelighet reduseres hos hypertonikere.
Behandlingsgrensene for hypertensjon er nå lavere enn tidligere i henhold til omfattende dokumentasjon fra randomiserte studier og meta-analyser (Figur 4). De europeiske retningslinjene anbefaler nå at pasienter med lav til moderat risikograd ved grad 1 hypertensjon (kontor blodtrykk 140–159/90–99 mmHg), bør få medikamentell behandling hvis blodtrykket ikke er kontrollert etter en 3-6 måneders periode med livsstilstiltak, selv om de ikke har hypertensjonsmediert organskade. For pasienter med grad 1 hypertensjon og høy risiko (Figur 3), inkludert de med organskade, og pasienter med grad 2 eller grad 3 hypertensjon, anbefales å starte medikamentell behandling sammen med livsstilsintervensjoner så snart diagnosen er sikret. Disse anbefalingene gjelder for alle voksne opp til 80 år.
Det erkjennes i økende grad at biologisk, snarere enn kronologisk alder, så vel som hensyn til skrøpelighet og selvhjulpenhet, er viktige faktorer for toleransen av blodtrykksbehandling og om man har nytte av blodtrykkssenkende medisiner. Det er viktig å merke seg at selv hos gamle (> 80 år) reduserer medikamentell blodtrykkssenkende terapi dødelighet, hjerneslag og hjertesvikt. Disse pasientene skal ikke nektes behandling, eller få behandlingen trukket tilbake bare på grunnlag av alder alene (Figur 4). For personer >80 år som ennå ikke har fått blodtrykksbehandling, anbefales medikamentell behandling når systolisk blodtrykk på kontoret er ≥160 mmHg, forutsatt at behandlingen tolereres godt.
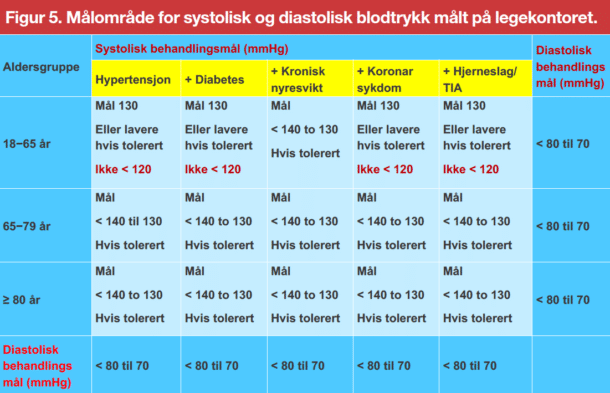
Behandlingsmål har vært gjenstand for omfattende diskusjoner i mange år. Et sentralt diskusjonspunkt er balansen mellom potensielle fordeler veid opp mot potensielle skader eller bivirkninger. Derfor anbefaler de europeiske retningslinjene et målområde. Dokumentasjonen tyder sterkt på at å senke kontormålt systolisk blodtrykk <140 mmHg er gunstig for alle pasientgrupper, inklusiv spreke eldre pasienter (Figur 5). Det er også dokumentasjon for at et systolisk blodtrykksmål ned mot 130 mmHg for de fleste pasienter, hvis det tolereres. Et lavere systolisk blodtrykksmål (<130 mmHg) synes også gunstig, sålenge det er godt tolerert, for ytterligere å redusere risikoen for hjerneslag. Det foreligger ingen god evidens for å senke blodtrykket til <120/70 mmHg.
Som diskutert ovenfor, vil selvhjulpenhet, skrøpelighet og komorbiditeter påvirke behandlingsbeslutninger, til en viss grad hos eldre (≥65 år) og spesielt hos gamle (≥80 år) pasienter. Mål for kontormålt systolisk blodtrykk etter oppstart av behandling for alle pasienter i alderen ≥65 år er <140 mmHg, men vanligvis ikke <130 mmHg (Figur 5). Dette nivået er lavere enn anført i tidligere retningslinjer og kan ikke oppnås hos alle eldre pasienter. Enhver blodtrykkssenkning mot dette målet vil sannsynligvis være gunstig forutsatt at behandlingen tolereres godt. Det er viktig å måle stående blodtrykk særlig hos gamle pasienter fordi ortostatisme med svimmelhet i stående stilling kan begrense muligheten for medikamentell behandling.
Behandlingsmålene for blodtrykk hos pasienter med diabetes eller nyresykdom har variert i tidligere retningslinjer på grunn av noe motstridende resultater fra store randomiserte studier og metaanalyser. Ved diabetes anbefales systolisk blodtrykksmål <140 mmHg og ned mot 130 mmHg, som for alle andre pasientgrupper (Figur 5). Senkning av blodtrykk <130 mmHg kan, for de som tåler det, redusere risikoen for hjerneslag ytterligere. Systolisk blodtrykk bør ikke senkes under 120 mmHg, og stående blodtrykk bør måles. For pasienter med kronisk nyresykdom anbefaler retningslinjene at målet er <140 mmHg, men ikke <130 mmHg (Figur 5). Det er riktignok noe delte oppfatninger og enkelte retningslinjer anbefaler <130 mmHg, spesielt ved proteinurisk kronisk nyresykdom.
Det optimale målet for diastolisk blodtrykk er ikke definert like tydelig, men et diastolisk blodtrykksmål på <80 mmHg anbefales (Figur 5). Noen pasienter med stive arterier og isolert systolisk hypertensjon kan ofte ha diastolisk blodtrykk under dette målet. Disse er høyrisikopasienter, og lavt diastolisk blodtrykk bør ikke motvirke behandling av det forhøyede systoliske blodtrykk til det anbefalte målet, så lenge behandlingen tolereres godt. Noen studier viser endog at det diastoliske blodtrykket stiger, som uttrykk for bedring i arteriefunksjonen.
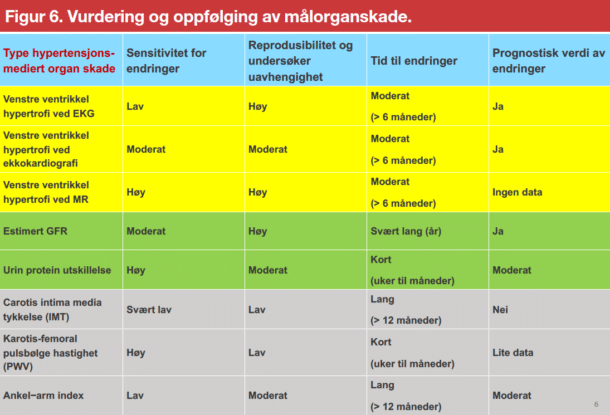
Det er et stort behov for å bedre blodtrykkskontrollratene. Til tross for den overveldende dokumentasjonen på behandlingsnytten, oppnår <50% av pasientene med behandlet hypertensjon et systolisk blodtrykksmål <140 mmHg. Norsk Hjerteinfarktregister viste at hypertensjon i 2019 fortsatt var den vanligste risikofaktor blant pasienter med hjerteinfarkt (funnet hos 50%). Treghet hos legen (inertia, utilstrekkelig opptitrering av behandlingen, spesielt fra monoterapi) og utilstrekkelig pasientetterlevelse av behandlingen (dårlig adherence, spesielt ved flere piller) er de viktigste faktorene som svekker blodtrykkskontroll. Hvis en hypertoniker har påvist venstre ventrikkelhypertrofi (EKG eller ekkokardiografi), bør pasienten følges for normalisering av blodtrykket (Figur 6). Også hypertonikere med diabetes bør følges tett. Det samme gjelder ved kronisk nyresykdom eller proteinuri (Figur 6). Ekkokardiografi, eGFR og albuminuri er undersøkelser som bør gjentas.
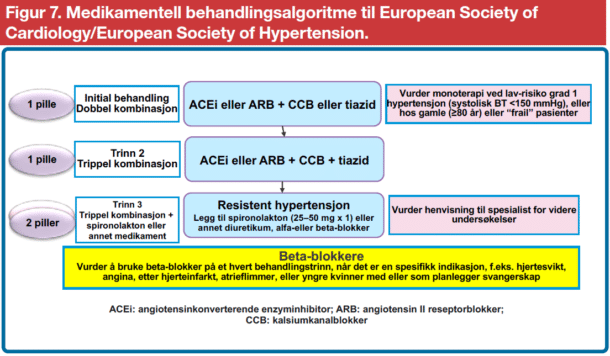
Monoterapi er vanligvis utilstrekkelig behandling av høyt blodtrykk. Retningslinjene fra 2018 anbefalte for første gang at de fleste pasienter med hypertensjon bør starte med en kombinasjon av to medikamenter (Figur 7). En slik tilnærming vil forbedre effektiviteten av initial blodtrykkssenkning og -kontroll, og vil tolereres godt av de aller fleste pasientene. Unntakene er hos pasienter med lett forhøyet blodtrykk nær det anbefalte målet, som kan oppnå dette målet med ett enkelt legemiddel, og hos skrøpelige eller gamle, der en mildere reduksjon av blodtrykket kan være ønskelig.
Etterlevelse ved langtidsbehandling med blodtrykkssenkende medikamenter, persistence, er oppfattet som viktigste forklaring på grad av blodtrykkskontroll. Det er dokumentert en direkte sammenheng mellom antall blodtrykkssenkende piller og dårlig etterlevelse av medikamentell behandling. Videre har kombinasjonstabletter vist seg å forbedre etterlevelse av behandlingen. Dette er nå den foretrukne strategien med initial to-medikament kombinasjonsbehandling av hypertensjon, og senere en tre-medikament kombinasjonsterapi når det er nødvendig (Figur 7). Dette vil gi god blodtrykkskontroll hos de fleste pasienter med en enkelt pille, og redusere tiden til blodtrykkskontroll.
Retningslinjene fra 2018 anbefaler en kombinasjon med en angiotensin converting enzyme (ACE)-hemmer eller angiotensinreseptorblokker (ARB) med kalsiumantagonist eller tiazid/ tiazid-lignende vanndrivende medikament som initial behandling for de fleste pasientene (Figur 7). For de som trenger tre legemidler, anbefaler retningslinjene en kombinasjon av en ACE-hemmer eller ARB med en kalsiumantagonist og et tiazid/tiazidlignende vanndrivende medikament (Figur 7). Retningslinjene anbefaler at beta-adrenerge reseptorantagonister (betablokkere) brukes når det er en spesifikk indikasjon for bruken (typisk angina pectoris, post-myokardinfarkt, hjertesvikt, eller når det er nødvendig med hjertefrekvenskontroll <80 slag/ min eller i forbindelse med svangerskap eller annen spesifikk indikasjon).
Hos kvinner med høyt blodtrykk som planlegger graviditet, bør ACE-hemmer eller ARB og diuretika unngås. De foretrukne medisinene for å senke blodtrykket, om nødvendig, inkluderer alfa-metyldopa, labetalol, beta-blokker eller kalsiumantagonist. De samme medikamentene er egnet hvis blodtrykkssenkning er nødvendig hos gravide kvinner. ACE-hemmer eller ARB skal ikke brukes til gravide kvinner pga. mulig teratogen effekt.
En rekke device-baserte intervensjoner, inklusive renal denervering (RDN) og baroreseptor aktiverende terapi (BAT), er utviklet og studert for behandling av hypertensjon. Hittil har ikke resultatene fra disse studiene gitt tilstrekkelig dokumentasjon til å anbefale rutinemessig bruk. Følgelig anbefales ikke slike metoder for behandling av hypertensjon. Kliniske studier må her avklare deres sikkerhet og effekt.
Hos hypertensive pasienter med hjerte- og karrisiko, inkludert de med etablert hjerte- og karsykdom, vil blodtrykkssenkning alene ikke redusere risikoen optimalt. Disse pasientene vil også ha nytte av statinbehandling, som kan redusere risikoen ytterligere, for hjerteinfarkt med omtrent en tredjedel og hjerneslag med omtrent en fjerdedel, også når blodtrykket er kontrollert. For hypertonikere med svært høy kardiovaskulær risiko (Figur 3) anbefaler retningslinjene fra 2018 kolesterolsenkende behandling med mål for LDL-kolesterol < 1,8 mmol/L. Målet er LDL<2,6 mmol/L for de med høy kardiovaskulær risiko og LDL<3,0 mmol/L for de med lav-moderat risiko. Mange flere hypertensive pasienter trenger statin som tilleggsbehandling.
Hos hypertensive pasienter med hjerte- og karrisiko, inkludert de med etablert hjerte- og karsykdom, vil blodtrykkssenkning alene ikke redusere risikoen optimalt. Disse pasientene vil også ha nytte av statinbehandling, som kan redusere risikoen ytterligere, for hjerteinfarkt med omtrent en tredjedel og hjerneslag med omtrent en fjerdedel, også når blodtrykket er kontrollert. For hypertonikere med svært høy kardiovaskulær risiko (Figur 3) anbefaler retningslinjene fra 2018 kolesterolsenkende behandling med mål for LDL-kolesterol < 1,8 mmol/L. Målet er LDL<2,6 mmol/L for de med høy kardiovaskulær risiko og LDL<3,0 mmol/L for de med lav-moderat risiko. Mange flere hypertensive pasienter trenger statin som tilleggsbehandling.
ESC/ESH-anbefalingene er praktiske, sikre og velbegrunnet ut fra de forskningsresultatene som foreligger. De er i høy grad kompatible med de gjeldende nasjonale faglige retningslinjer om hypertensjon i Norge (Forebygging av hjerte- og karsykdom – Helsedirektoratet). Enkelte andre retningslinjer spesielt fra USA (ACC/AHA 2017) og internasjonalt (ISH 2020, KDIGO 2021) har mer intensive behandlingsmål. Disse er sterkt påvirket av den kontroversielle SPRINT-studien, og er ikke tilstrekkelig i tråd med våre nasjonale retningslinjer om hypertensjon. Den amerikanske SPRINT-studien er kontroversiell fordi studien er basert på såkalt «unattended» blodtrykk, som systolisk er 10-15 mmHg lavere enn det blodtrykket som måles ved vanlig standardisert blodtrykksmåling under en studiekonsultasjon. Vi har presisert dette i noen av figurene ovenfor (Figur 2 og Figur 4).