Nedsatt medikamentetterlevelse sees ofte ved antatt terapiresistent hypertensjon, og det kommer stadig nye og mer effektive metoder for oppfølging av medikamentetterlevelse. Likevel oppnås ikke målblodtrykk. Årsakene kan være sammensatte, og det er behandlerens oppgave å utforske disse.
*Sondre Heimark; PhD-stipendiat og lege i spesialisering, Universitetet i Oslo og Nyremedisinsk avdeling, OUS Ullevål.
*Julian Eek Mariampillai; lege i spesialisering, Medisinsk klinikk, Lovisenberg Diakonale Sykehus.
Anne Cecilie K. Larstorp; overlege, PhD og førsteamanuensis, Avdeling for medisinsk biokjemi, OUS Ullevål og Universitetet i Oslo.
Fadl Elmula M. Fadl Elmula; overlege og PhD, Akuttmedisinsk avdeling, OUS Ullevål.
Per Nortvedt; prof. em., Senter for medisinsk etikk, Universitetet i Oslo.
Aud Høieggen; overlege, dr. med. og førsteamanuensis, Nyremedisinsk avdeling, OUS Ullevål og Universitetet i Oslo.
*Begge er førsteforfattere og har bidratt like mye til manuskriptet.
Terapiresistent hypertensjon (TRH) er en utfordring for leger og utgjør en betydelig kardiovaskulær risiko for pasienten. TRH er definert som manglende blodtrykkskontroll ved bruk av minst tre ulike antihypertensive medikamenter i høyeste anbefalte og tolererte doser, hvorav ett er et diuretikum (1). I det siste har det vært stort fokus på tilstanden grunnet nye potensielle behandlingsmodaliteter, eksempelvis renal sympatisk denervering (RDN) og barorefleks-stimulering (2). Ved grundig utredning av pasienter ser man likevel at manglende etterlevelse til foreskreven medikamentell behandling er en av de viktigste årsakene til manglende blodtrykkskontroll (3, 4). Foreløpig har man ikke kunnet demonstrere at invasiv behandling som RDN, er bedre enn optimalisert blodtrykksbehandling hverken på kort (5) eller lengre sikt (6).
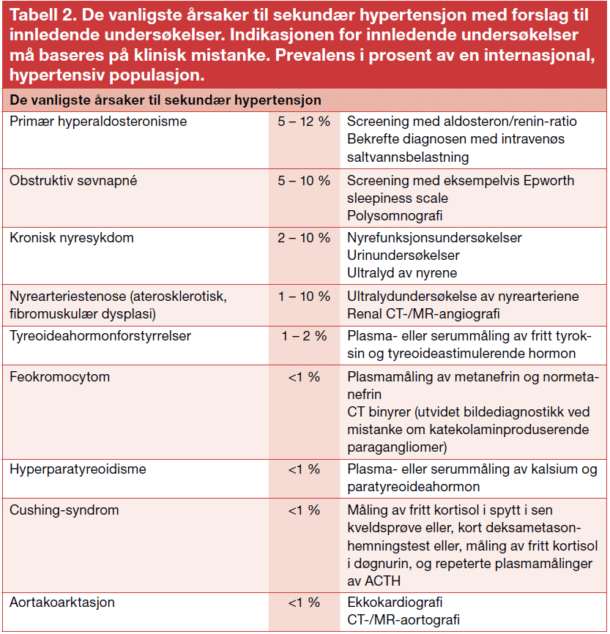
Man bør også vurdere om det foreligger sekundær hypertensjon ved manglende oppnåelse av målblodtrykk. Tabell 1 gir en oversikt over forhold som bør lede til mistanke om sekundær hypertensjon, mens de vanligste årsaker til sekundær hypertensjon er angitt i Tabell 2.
Vi fant i Oslo RDN-studien at bare en tredjedel av pasientene hadde reell TRH, et materiale som omfattet pasienter henvist til tredjelinjebehandling med antatt terapiresistent hypertensjon. Hovedårsaken til terapiresistens var ofte nedsatt medikamentetterlevelse (32 %), etterfulgt av sekundær hypertensjon (30 %) (7). Dette viser at grundig utredning som inkluderer metoder for å avdekke manglende medikamentetterlevelse er viktig for å skille antatt TRH fra ekte TRH (Figur 1). Vi har tidligere presentert en oversikt over metoder som kan anvendes for å avdekke og monitorere graden av medikamentetterlevelse hos hypertensive pasienter (8). Metodene har vist seg effektive til å avdekke manglende etterlevelse og kan forhåpentligvis også føre til reduksjon i blodtrykk (4, 9).

En av metodene som har vist seg mest effektive i kliniske studier, er terapeutisk medikamentmonitorering basert på serum- eller urinkonsentrasjonsmålinger av blodtrykksmedisiner eller deres metabolitter. Serumkonsentrasjonsmålinger gir det mest nøyaktige bildet, ettersom man her kan differensiere mellom delvis og fullstendig manglende etterlevelse. Likevel er dette bare et øyeblikksbilde og metoden tar ikke høyde for andre årsaker til lave konsentrasjonsmålinger, som nedsatt absorbsjon eller endret metabolisme ved genetiske forskjeller eller interaksjoner med andre legemidler. Til sammenligning er konsentrasjonsmålinger i urin gjerne beheftet med svakheter som et kategorisk ja/nei-svar på om et legemiddel er til stede eller ikke, og har større usikkerhet knyttet til resultatet på grunn av variasjoner i ekskresjon av medikament eller metabolitt i urin.
I flere av studiene vedrørende terapeutisk medikamentmonitorering var ikke pasientene informerte om målingene. I vanlig pasientbehandling bør man velge en annen fremgangsmåte. Bruk av konsentrasjonsmålinger må avtales og diskuteres med pasienten på forhånd, eventuelt uten at man forteller akkurat når i oppfølgingen det vil bli gjort. Man kan anta at den blodtrykkssenkende effekten av å innføre terapeutisk medikamentmonitorering vil tape seg over tid. Dette som følge av at pasientene tar medisinene sine i dagene før eller kun på konsultasjonsdagen, såkalt «white coat adherence» eller kontoretterlevelse. Rutinemessige konsentrasjonsmålinger er ikke implementert i klinisk praksis for antihypertensive medikamenter, da metoden foreløpig har begrenset tilgjengelighet i Norge og resultater fra randomiserte, kontrollerte kliniske studier ikke foreligger.
Det er alltid årsaker til nedsatt medikamentetterlevelse, og det er behandlerens oppgave å utforske disse
Direkte observert terapi (DOT) er også en mulig metode for å møte utfordringene ved manglende medikamentetterlevelse. I motsetning til i behandlingen av eksempelvis allmennfarlige smittsomme sykdommer eller visse psykiatriske lidelser, er pålagt DOT etisk uakseptabelt som verktøy i langvarig behandling av hypertensjon. Det kunne derimot forbeholdes utredning av antatt TRH, utføres i kombinasjon med 24-timers ambulatorisk blodtrykksmåling, samt i forbindelse med eventuelle senere medikamentjusteringer, hos godt informerte og samtykkende pasienter.
En sentral utfordring i behandlingen av pasienter med alvorlig hypertensjon er balansegangen mellom legens oppfordring til pasienten om å følge foreskrevet behandling, samtidig som pasientens autonomi blir ivaretatt på en respektfull måte. Fokus bør her være på pasientenes selvbestemmelsesrett og rett til informasjon om egen tilstand og behandling, samt mulige utfall og bivirkninger. Pasientopplæring og informasjon er tidkrevende arbeid som ofte må gjentas i behandlingsforløpet. Likefullt er det en viktig del av hypertensjonsbehandlingen, for å forsøke å få pasienter til å forstå at relativt enkle grep kan redusere risiko for senere alvorlig sykdom betraktelig.
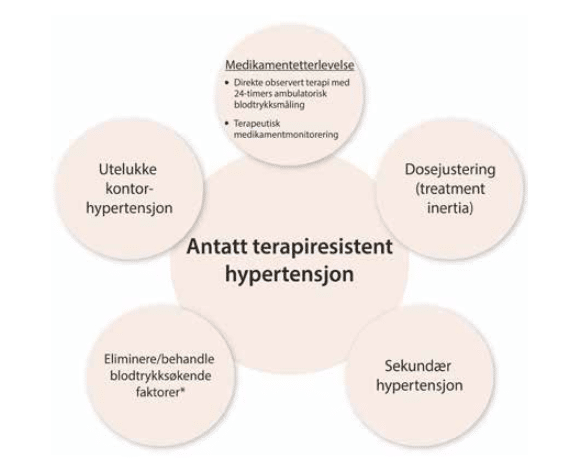
Lege og pasient må diskutere forhold ved behandlingen som synes utfordrende. Dette kan være bivirkninger som pasienten oppfatter som urimelig begrensende i forhold til den effekten som kan forventes av behandlingen, eller enklere, praktiske utfordringer knyttet til administreringen av medikamentene. Aspekter knyttet til nedsatt medikamentetterlevelse er illustrert i Figur 2. I studiesammenheng ser man økt medikamentetterlevelse der samtale mellom behandler og pasient omkring etterlevelse og utfordringer knyttet til medikamentinntak har vært en del av oppfølgingen (4). Det er alltid årsaker til nedsatt medikamentetterlevelse, og det er behandlerens oppgave å utforske disse. Slik kan man velge medikamenter med minst hemmende bivirkningsprofil og kombinasjoner som går godt sammen og har komplementære mer enn additive effekter. Faste kombinasjonspreparater bedrer etterlevelse (10), og man bør unngå å dosere mer enn én gang daglig dersom det er mulig. Vi bør tilstrebe å individualisere behandlingen til det beste for våre pasienter og ikke behandle etter forestillingen om at «one size fits all».
Bruk av dosetter, elektroniske påminnelser og andre hjelpemidler kan hjelpe pasienter å huske å ta medisinen og oppmuntre til å ta den, kanskje særlig der glemsomhet mistenkes å være en årsak til manglende medikamentetterlevelse. Studier av pasienters oppfattelse av medikamenter (beliefs about medicine) viser ofte at dårlig etterlevelse er assosiert med manglende tro på nødvendigheten av medikamentene, samt høy grad av bekymring vedrørende bruk av medikamenter (11). Derfor kan målrettet samtale og informasjon om nytteverdi og risiko ved medikamentene være nyttig. En tverrfaglig tilnærming hvor farmasøyter inkluderes i pasientinformeringen er hensiktsmessig, og bør nok i større grad benyttes.
I forlengelsen av at pasienten er involvert i behandlingsvalg, kan strategier som medfører større eierskap til og kontroll over behandlingen være viktige. Opplæring av pasienter i hjemmekontroll av blodtrykk har vist både bedret etterlevelse og bedret blodtrykkskontroll (12) og bør sannsynligvis brukes mer. I Oslo har pasienter nå anledning til å låne apparater til hjemmebruk via Hjelpemiddelsentralen.
I behandlingen av pasienter er det nødvendig at legen årvåkent følger utviklingen av pasientens blodtrykk og evaluerer behandlingen. Det viser seg at en stor andel av pasienter med ukontrollert hypertensjon ikke har adekvat medikamentell behandling, og dosejustering eller tillegg av medikamenter er nødvendige for å oppnå blodtrykkskontroll. Slik behandlingstreghet (treatment inertia) har vist seg å være en viktig årsak til at pasienter går med et vedvarende forhøyet blodtrykk, selv i store randomiserte studier (13).
Utredning, behandling og oppfølging av pasienter med hypertensjon opptar mye tid og ressurser. Dersom man skal vurdere å avvikle oppfølging av pasienter som har nedsatt eller dårlig medikamentetterlevelse, er det nødvendig å forsikre seg om at manglende etterlevelse virkelig foreligger. Alle rimelige forsøk på å bedre etterlevelse og senke blodtrykket bør ha vært forsøkt. Å stoppe oppfølgningen må skje med pasientens velinformerte samtykke og av samtykkekompetente pasienter. Det bør ikke foreligger hindring mot at pasienten kan ombestemmelse seg og på nytt kan kontakte behandler. At pasienter ikke følger opp anbefalt behandling er ikke nytt og vil nok også være en utfordring i uoverskuelig fremtid. Problemstillingen kan sammenfattes til et spørsmål om hvor grensen går mellom legens plikt til å sikre pasienten god helse og pasientens ansvar for egen helse.