Av Ole Kristian H. Furulund, ass. fylkeslege/Petter Schou, fylkeslege. Helsetilsynet i Oslo og Akershus/Helseavdelingen hos Fylkesmannen i Oslo og Akershus
Det indremedisinske fagområdet har mange diagnostiske og behandlingsmessige utfordringer, og muligheten for å gjøre feil er stor. Hva er de vanligste årsakene til medisinsk feilbehandling og hvordan bør man som lege forholde seg ved feilbehandling eller når det fremsettes påstand om dette?
Helsetjenesten er viktig for samfunnet og enkeltmennesket, og det er naturlig at vi er opptatte av helsevesenets kvalitet fordi den skal trygge våre liv og helse. Dessverre kan pasienter bli skadet eller dø som følge av medisinsk diagnostikk og behandling. Når utilsiktede ting inntreffer, får helsearbeidere ofte personlige belastninger og skyldfølelse, samt varierende utfordringer i forhold til pasienten og pårørende. I følge foreløpige resultater fra ”Pasientsikkerhetskampanjen” var for eksempel 14,5 % av pasientoppholdene ved alle sykehus i 2010 forbundet med skade på pasient. Over 6 % av skadene førte til forlenget sykehusopphold og 0,6 % til død. Dette kan bety at så mange som 4 500 mennesker dør som følge av opphold ved sykehus, dersom tallene er representative på landsbasis (1). Disse tallene sier imidlertid lite om hvordan det ville gått med pasientene uten behandling. De tar heller ikke tilstrekkelig høyde for at tallene også kan være et uttrykk for at flere og flere pasienter med høyere alder og flere sykdommer behandles med mer avanserte metoder enn tidligere.
 Ønsker vi å lære av våre feil eller jakte på syndebukker?
Ønsker vi å lære av våre feil eller jakte på syndebukker?En av nestorene i norsk indremedisin, Peter F. Hjort, mente det var bedre å bruke begrepet ”uheldig hendelse” om en utilsiktet og uønsket følge av medisinsk undersøkelse og/eller behandling, fordi det er et nøytralt begrep som ikke plasserer skyld. Han anførte også at han trodde debatten og arbeidet om uheldige hendelser ble nyttigere hvis man ikke var ute etter syndebukker, selv om (sitat) ”de av og til finnes” (2).
For å fremme arbeidet med pasientsikkerhet har det blitt hevdet at det er viktig å komme vekk fra det som kalles ”the naming, blaming and shaming culture” (syndebukkulturen). Dette fordi årsakene til uheldige hendelser gjerne er sammensatte og kan ha sine årsaker i systemet som helsepersonellet jobber i. Det synes urimelig å hevde at kirurgen som gjorde en feil, gjorde dette fordi han hadde sovet for lite, dersom det ikke er tilstrekkelig med personell til å sikre tilstrekkelig hvile. Helsetilsynet har nå også i økende grad et fokus på systemet fremfor individet. Bakgrunnen for dette er nettopp en økende anerkjennelse av at mange av de uheldige hendelsene som inntreffer i helsetjenesten kan skyldes systemsvikt. Det er ledelsen i helseforetakene som har ansvaret med å ha sikkerhetssystemer på plass slik at feil unngås. Dette kan være at nyansatte får tilstrekkelig opplæring i, og informasjon om, hvordan behandlingsrutinene er i institusjonen ved håndtering av akutte medisinske tilstander, f.eks hjertestans. Det kan også gå på rutiner for å kvalitetssikre registrering og oppfølging av prøvesvar, slik at disse kan følges opp forsvarlig av annen lege, dersom rekvirerende lege av ulike grunner ikke har anledning til det.
Til sammenligning med de foreløpige tallene fra den norske pasientsikkerhetskampanjen, viser en større australsk undersøkelse (3) at uheldige hendelser forekommer i om lag 16 % av innleggelsene. Undersøkelsen tar for seg 14 000 sykehusinnleggelser, og spesifiserer forekomsten av uheldige hendelser i de ulike sykehusavdelingene. Blant de ulike fagene, var det generell kirurgi som var forbundet med flest uheldige hendelser (13,8 %), mens ortopedi kom på andreplass (12,4 %), indremedisin på tredje (6,5 %) og allmennmedisin på fjerde (6,4 %). Av de uheldige hendelsene ved indremedisinske avdelinger, førte 41 % til permanent invaliditet. Basert på små tall, fant de at 20 % førte til død. 73 % av disse hendelsene ble vurdert som mulige å forebygge.
Diagnostiske eller behandlingsmessige feil kan ha alvorlige konsekvenser for pasienten. I en artikkel i den svenske Läkartidningen (4) ble det hevdet at det særlig var 7 feil som kunne ha alvorlige konsekvenser for pasienten (se tabell).
Det kan være mange årsaker til at slike hendelser inntreffer, og det trenger ikke ha sammenheng med at legen gjorde feil. Mange leger vil likevel oppleve å bli involvert i en tilsynssak. Legeforeningen angir at om lag en fjerdedel av alle leger i Norge på et eller annet tidspunkt, vil bli involvert i en tilsynssak, og har laget en egen veileder for dette (5).
I et interessant foredrag på American College of Physicians (ACP) 2011, fikk deltakerne presentert de vanligste årsakene til rettssaker i USA som følge av medisinsk feilbehandling og hvordan man bør håndtere situasjonen når slike hendelser inntreffer (6). Foredraget ble holdt av dr. J. Rabatin (intensivmedisiner) og advokat A. Schipper ved Mayoklinikken. Til tross for at rettspraksis i USA og Norge er nokså forskjellig, er det også likheter med hensyn til hvorfor det reises spørsmål om medisinsk feilbehandling. De kom også med en rekke gode forslag til hvordan vi som leger bør forholde oss dersom vi blir anklaget for dette. Vi anbefaler alle å lese disse.
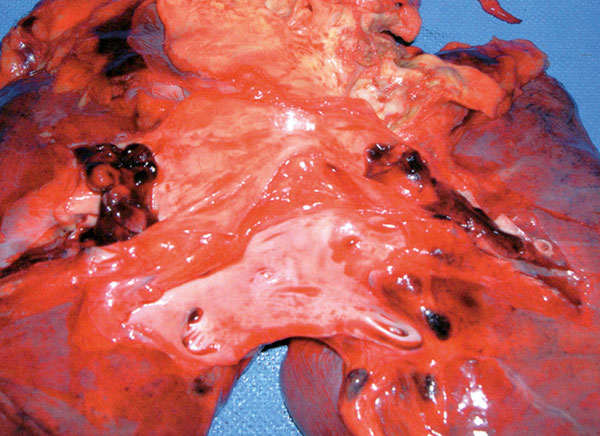
Bilde 1. Eldre, dement kvinne som innkom pga brystsmerter gjentatte ganger. Troponin T lettgradig forhøyet. Uspesifike ST-T-forandringer på EKG. Funnet død i sengen. Obduksjonsresultat: Lungeemboli.
I følge Wikipedia, menes følgende med medisinsk feilbehandling (medical malpractice): Yrkesmessig uaktsomhet gjennom handling eller unnlatelse av handling fra helsepersonell, slik at den behandling som gis er dårligere enn den aksepterte medisinske standard og forårsaker skade eller død for pasienten, og der de fleste sakene involverer en medisinsk feil. Standardene og reguleringen av medisinsk feilbehandling varierer fra land til land.
Pasient og pårørende må informeres når noe går galt fordi vi har både en lovmessig og etisk forpliktelse til å gjøre det, ikke fordi man derved håper å unngå en rettssak. En slik samtale bør foregå på et eget rom. De som deltok i hendelsen bør være med på møtet. Pass på verbal og ikke-verbale signaler og på egne følelser (for eksempel skyldfølelse). Spør hvordan det som har skjedd blir oppfattet? Redegjør for fakta. Spør hvilke spørsmål pasienten og pårørende ønsker besvart. Gjennomgå fakta som du kjenner frem til samtaletidspunktet. Ikke spekuler om hva som skjedde, ikke skyld på noen, ikke aksepter at noen tar på seg unødvendig skyld. Påse og understrek at det som skjedde, blir gjennomgått for å se om det er noe man kan gjøre for å unngå liknende hendelser i fremtiden. Vær villig til å si: det vet vi ikke ennå, men vi skal komme tilbake til det så snart vi vet mer.
Alt slikt må selvsagt tilpasses pasient, pårørende og situasjonen, men disse rådene kan gi en pekepinn på en fornuftig måte å håndtere slike situasjoner på. Husk: de fleste leger blir på et eller annet tidspunkt innblandet i en eller annen form for uheldig hendelse. Ikke bli bærende på tankene eller skyldfølelsen alene – del og drøft det med f.eks. din kliniske veileder.