Alle medikamenter som bedrer prognosen ved hjertesvikt senker også blodtrykket. Dette forenkler behandlingen av hjertesvikt hos pasienter med hypertensjon, og omvendt, behandlingen av hypertensjon hos pasienter med hjertesvikt. Studiene av hjertesviktpasienter og omfattende data fra hypertensjonsforskningen tyder på at samme behandling er effektiv ved hjertesvikt med bevart («preserved») ejeksjonsfraksjon (HFpEF) som hos pasienter med redusert ejeksjons ejeksjonsfraksjon (HFrEF).
Sverre E. Kjeldsen, prof. em. Hjerteavdelingen, OUS Ullevål og Universitetet i Oslo
Thomas von Lueder, dr. med., spesialist i hjertesykdommer, Økern hjertesenter
Eva Gerdts, prof. Klinisk institutt 2, Universitetet i Bergen og Hjerteavdelingen, Haukeland Universitetssykehus
Otto Smiseth, prof. Kardiologisk avd., OUS Rikshospitalet og Universitetet i Oslo
Hypertensjon er den vanligste årsaken til hjertesvikt (1). Dette inkluderer at hypertensjon er risikofaktor også for andre mer direkte årsaker til hjertesvikt, slik som koronarsykdom med iskemi og hjerteinfarkt, atrieflimmer, aortastenose og type-2 diabetes, der det oftest foreligger hypertensjon. Hypertensjon kan isolert føre til hjertesvikt via konsentrisk hypertrofi, det vil si økt venstre ventrikkelmasse med liten kavitet, eller eksentrisk hypertrofi der kaviteten øker i en dilaterende venstre ventrikkel.
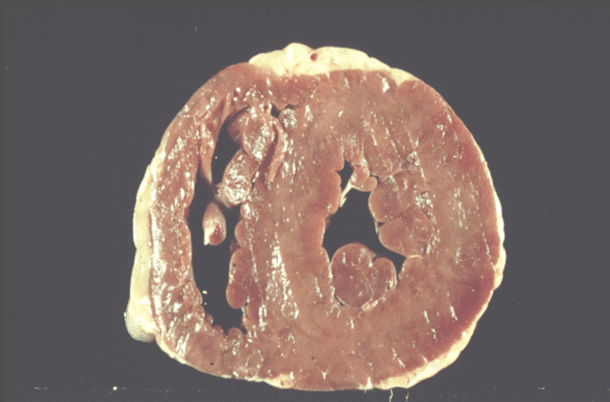
Ved konsentrisk hypertrofi (Figur 1) foreligger det oftest en stiv, lite ettergivelig venstre ventrikkel med myocytt-hypertrofi og økt mengde kollagen som medfører diastolisk dysfunksjon med nedsatt fylning og forhøyet endediastolisk trykk. Slagvolumet er noen ganger også redusert, hvis hypertrofien har medført redusert endediastolisk volum eller hjertet har nedsatt kontraksjon i lengdeaksen. Med andre ord har disse hjertene oftest nedsatt systolisk myokardfunksjon i tillegg til diastolisk dysfunksjon, selv om den velkjente ejeksjonsfraksjon (EF) er bevart eller sågar høynormal.
Ved ventrikkeldilatasjon (såkalt eksentrisk hypertrofi) sees oftest systolisk dysfunksjon, med unormal fylning av ventrikkelen i diastolen og økt endediastolisk trykk (2). I flere tiår har man brukt EF for nærmere å karakterisere hjertesvikt subtyper. Bruk av EF tillot for første gang en grov inndeling i «sviktende hjerter» med redusert EF («heart failure with reduced EF», HFrEF) og hjertesvikt med bevart («preserved») ejeksjonsfraksjon (HFpEF). Den skandinaviske CONSENSUS-studien (3) inkluderte ikke-selekterte hjertesviktpasienter og viste for første gang den betydelige kliniske gevinsten av angiotensinkonverterende enzym (ACE)-hemmere ved alvorlig hjertesvikt. Påfølgende studier, SOLVD, SAVE og flere, inkluderte HFrEF pasienter, sannsynligvis fordi redusert EF ble oppfattet som visuelt overbevisende og intuitivt riktig for forskerne. Behandlingseffektene av ACE-hemmer og andre medikamenter har vært så betydelige at det senere har vært svært vanskelig å få gjort tilsvarende placebo-kontrollerte studier ved HFpEF.
(RAS)-blokkere/ angiotensinreseptor- neprilysin-inhibitor (ARNi), betablokkere, mineralokortikoidreseptor- antagonister (MRA) og nå også natrium-glukose co-tranporter-2 (SGLT-2)-hemmere er sentrale medikamenter ved hjertesvikt med redusert ejeksjonsfraksjon. Det har blitt gjennomført en håndfull randomiserte studier av HFpEF pasienter og ved kritisk gjennomgang av disse (4) er vi av den oppfatning at behandlingsprinsipper (Tabell 1) for hypertensiv hjertesvikt burde være lik for pasienter uavhengig av om de har redusert eller bevart EF. Noen få pasienter har mer spesielle årsaker til hjertesvikt slik som amyloidose eller andre sjeldne genetiske kardiomyopatier og avleiringssykdommer, der de fleste hjertesviktmedikamentene verken bedrer symptomer eller overlevelse.
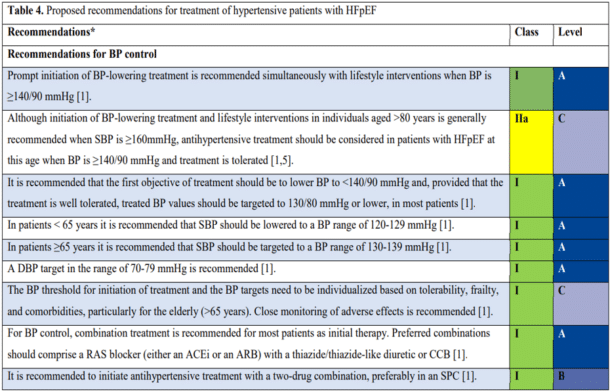
Behandlingsmålene hos hjertesviktpasienter med hypertensjon er normalisering av blodtrykket, bedring av livskvaliteten og livsforlengende effekt. Prognosen er i utgangspunktet svært alvorlig fra det øyeblikk diagnosen hjertesvikt stilles, men med tett oppfølgning og bruk av de dokumenterte medikamentklassene, bedres livsutsiktene betydelig.
Blokkering av renin-angiotensin-systemet (RAS) med ACE-hemmer eller angiotensin reseptorblokker (ARB), bør som hovedregel foreskrives til alle pasienter som har hypertensjon og hjertesvikt. Det finnes mange relativt likeverdige alternativer i begge medikamentklasser. Man bør tilstrebe å bruke preparater som har vært dokumentert i randomiserte kliniske forsøk. Dosen vurderes avhengig av toleranse og at pasientene også må tåle flere andre livsforlengende medikamenter som alle senker blodtrykket. Det nedre blodtrykket som pasientene tåler begrenses av nyrefunksjon og ortostatiske plager. Behandling med ACE-hemmer er meget godt dokumentert i å redusere behovet for sykehusinnleggelse, bedre funksjonsklasse og forlenge liv hos pasienter med HFrEF. ACEhemmer var tilgjengelig fra tidlig 1980-tallet, og i 10-15 år før ARB. ACE-hemmere er derfor førstevalg ved HFrEF, men erstattes av ARB ved bivirkninger som tørrhoste, eller mer alvorlig, angioødem pga. redusert nedbrytning av bradykinin. Dosering må ta hensyn til lever- og nyrefunksjon samt pasientens alder. Utover den blodtrykkssenkende virkning, så vil behandling med RAS-blokker motvirke fortsatt venstre ventrikkeldilatasjon og bedre bevare systolisk og diastolisk funksjon. Slike morfologiske endringer under behandling er assosiert med bedre prognose.

ACE-hemmere har vært undersøkt i en relativt liten studie ved HFpEF, der 852 pasienter ble randomisert til perindopril vs. placebo (5). En interimsanalyse etter 1 år viste redusert sykehusinnleggelse og grensesignifikant reduksjon i det primære endepunktet. På dette tidspunkt vedtok styringskomiteen å stoppe inklusjonen av pasienter og i praksis oppgi studien fordi mer enn en tredjedel av pasientene inklusive i placebo-gruppen fikk aktiv behandling med ACE-hemmer utenom protokollen. Studien viste forebyggende effekt på sykehusinnleggelse blant pasienter med HFpEF, og bør vurderes som «positiv».
ARB ble grundigere undersøkt ved HFpEF med candesartan i CHARMstudien og irbesartan i I-PRESERVE. Begge studier var preget av massiv bruk av andre hjertesviktmedisiner inklusive RAS-blokker, betablokker og aldosteron-antagonist og hadde derfor svak statistisk styrke. Begge studiene viste grensesignifikante resultater til fordel for ARB versus placebo. I ettertid har imidlertid begge studiene blitt re-analysert, CHARM med «repeat-event» analyse (6) og I-PRESERVE med justering for vanlige baseline variabler (7). I begge tilfelle viste resultatene en klar statistisk signifikans til fordel for ARB. Det er ikke ideelt å basere seg på retrospektive analyser. Men i lys av de omfattende studietekniske svakhetene i begge studier, er det etter vår mening viktig å benytte de tilleggsfunn som er publisert av de opprinnelige forskerne. Behandling med både candesartan og irbesartan reduserer altså sykehusinnleggelse og død hos pasienter med HFpEF hvorav de aller fleste hadde hypertensjon.
I tillegg er kronisk nyresvikt og diabetes mellitus vanlige komorbiditeter hos pasienter med HFpEF, og RAS-blokade er godt dokumentert å redusere albuminuri og forsinke progresjonen av diabetisk og ikke-diabetisk nyresvikt.
Første angiotensinreceptor- neprilysin-inhibitor (ARNi, sakubitril-valsartan) kombinerer neprilysin hemmeren sakubitril og ARB valsartan. Dette er det hittil mest potente blodtrykkssenkende medikament og ble først testet klinisk på hypertonikere. Sakubitril-valsartan har imidlertid ikke blitt testet i kliniske hypertensjonsrelaterte endepunktstudier (fase 3) og er ikke godkjent for bruk på indikasjonen hypertensjon; kun på indikasjonen HFrEF. Aktuelle pasienter må være hemodynamisk stabile uten hypotensjon for å tolerere behandlingen. Sakubitril-valsartan har vist redusert behov for sykehusinnleggelse og livsforlengende effekt ved HFrEF sammenlignet med ACE-hemmeren enalapril (8). Ved hjertesvikt med bevart EF (HFpEF) ble sakubitril-valsartan sammenliknet med valsartan i PARAGON (9) og viste grensesignifikante effekter. Vel å merke anså man det uetisk å bruke placebo som komparator. Sakubitril-valsartan er nå godkjent av legemiddelmyndighetene i USA (FDA) som behandling ved HFpEF. Slik som ved andre randomiserte studier ved HFpEF, hadde nær alle studiedeltakerne hypertensjon og pasientene sto på omfattende medikasjon i henhold til dagens standard. Sakubitrilvalsartan fremstår derfor som et like godt og trolig bedre alternativ enn ACE-hemmer eller ARB ved alle former for hypertensiv hjertesvikt uavhengig av EF. Det synes spesielt hensiktsmessig å anvende ARNi når blodtrykket er forhøyet. Mange hjertesviktpasienter har nedsatt nyrefunksjon og ARNi utøver en sterkere nyrebeskyttende effekt sammenlignet med konvensjonelle RAS-blokkere (10).
Bruk av tiazid anbefales i den nåværende algoritmen for blodtrykkskontroll ved hypertensjon, vanligvis for å potensere den blodtrykkssenkende effekten av ACE-hemmer og ARB, og sikre blodtrykkskontroll. Tiazid foreskrives derfor nesten alltid som 12,5 eller 25 mg i kombinasjonspreparat med RAS-blokker, en behandling som også kan være hensiktsmessig hos hjertesviktpasienter uten utpreget væskeretensjon. Sløyfediuretika (furosemid, bumetanid) brukes etter klinisk vurdering ved tegn på væskeoverskudd, særlig hos pasient med redusert nyrefunksjon. En forbigående intensivert bruk av diuretika hos hjertesviktpasienter, vanligvis sløyfediuretika, er ofte nødvendig for å håndtere symptomer relatert til overhydrering og for å unngå sykehusinnleggelse. På sikt brukes doser som holder pasientene i normal væskebalanse, og ved kronisk nyresvikt kreves ofte høyere doser. Under nøye vektkontroll kan mange pasienter selv regulere dosen av loop-diuretika.
Hovedprinsippet i medikamentell behandling av hjertesvikt hos pasienter med hypertensjon er å kombinere tolerable doser av alle livsforlengende medikamentregimer
De felles retningslinjene fra den europeiske hjerteforeningen (ESC) og den europeiske hypertensjonsforeningen (ESH) av 2018 anbefaler betablokkere på ethvert behandlingstrinn for hypertensjon når det er en spesifikk indikasjon. Hjertesviktpasienter har betydelig økt sympatisk nerveaktivitet og sirkulerende plasma noradrenalin predikerte sykehusinnleggelse for hjertesvikt og mortalitet hos pasienter med lav EF, men uten klinisk hjertesvikt ved studiestart (SOLVD PREVENTION) (11). Med betablokker oppnås de samme fordeler inklusive livsforlengende effekter som ved bruk av RAS-blokker. Dette er vist med beta-1 selektive metoprolol og bisoprolol og beta-1 selektiv med vasodilaterende egenskaper som nebivolol, og for carvedilol som er ikke selektiv, men vasodilaterende. Som for RAS-blokkere hviler dokumentasjonen i stor grad på studier av HFrEF pasienter. Men én stor placebokontrollert studie av nebivolol (SENIORS) hos eldre inkluderte ikke-selekterte hjertesviktpasienter (12), og en prespesifisert sub-gruppe analyse viste livsforlengende effekt uavhengig av EF. I klinisk praksis behandles derfor de fleste hjertesviktpasienter med betablokker om EF er redusert eller normal.
I tillegg har en forhøyet hjertefrekvens vært assosiert med sykelighet og dødelighet i utallige studier av hypertonikere, og en hjertefrekvens høyere enn 80 slag per minutt er inkludert i gjeldende 2018 ESC/ESH retningslinjer som en variabel som øker kardiovaskulær risiko. Følgelig kan betablokkere kombineres med de andre store legemiddelklassene for blodtrykkskontroll og hjertesviktbehandling hos HFpEF-pasienter, spesielt ved puls høyere enn 80 slag per minutt og andre kardiale indikasjoner, for eksempel angina pectoris, post-myokardinfarkt eller arytmier, eller atrieflimmer som krever hjertefrekvenskontroll. I de randomiserte HFpEF studiene, som vi vurderte for effekt på sykehusinnleggelse og død (4), ble betablokkere gitt til 55-80% av pasientene på klinisk indikasjon.
Det har ikke vært gjennomført noen morbiditets- eller mortalitetsstudie med mineralokortikoidreseptorantagonist (MRA) ved hypertensjon uten hjertesvikt. Likevel anbefaler ESC/ESH guidelines av 2018 bruk av lavdose spironolakton som 4. medikament hos pasienter med resistent hypertensjon. Studier som RALES, EMPHESUS og EPHESUS har imidlertid dokumentert at spironolakton og eplerenon på toppen av RAS-blokker og beta-blokker reduserer sykehusinnleggelse og forlenger liv hos HFrEF pasienter, og man ekstrapolerer derfor til hypertensjon som er vanskelig å kontrollere og som innebærer høy risiko for å utvikle hjertesvikt. Det er viktig å følge serum kalium som særlig ved kronisk nyresvikt kan bli forhøyet. Nye perorale K+-bindere kan benyttes, slik at livsforlengende behandling med MRA kan kontinueres (såkalt «enabling» terapi).
Effekten av MRA ved HFpEF ble undersøkt i TOPCAT (13). Pasienter i amerikanske land ble inkludert etter sykehusinnleggelse for hjertesvikt i løpet av de siste 12 månedene og på et tidspunkt påvist forhøyet NT-pro- BNP. Denne delen av studien var klart «positiv» ved at spironolakton forebygget sykehusinnleggelse hos HFpEF pasienter. Nylig bestemte FDA derfor å utvide indikasjonen for spironolakton til bruk også hos HFpEF-pasienter. Man har da valgt å basere seg på publisering av den amerikanske delen av studien. FDA så da bort fra den russisk-georgiske delen av studien, der de inkluderte «hjertesviktpasientene» hadde samme hendelsesrate som den friske normalbefolkningen. Denne pasientgruppen ble ikke inkludert på bakgrunn av forhøyet NTproBNP og hadde sannsynligvis lite hjertesvikt. Mange russisk-georgiske studiedeltakere fikk heller aldri sin randomiserte behandling med spironolakton.
Hemmere av natrium-glukose co-tranporter-2 (SGLT2-hemmere) har blodtrykkssenkende effekter. Empagliflozin, canagliflozin, dapagliflozin, ertugliflozin og nyere sotagliflozin (en kombinert SGLT2- og SGLT1-hemmer) har vist seg å redusere risikoen for hjertesvikt-hendelser hos pasienter med diabetes mellitus, men også hos andre pasienter med etablert kardiovaskulær sykdom eller høy kardiovaskulær risiko (14). Disse medikamentene virker i nyrenes proksimale tubuli og reduserer reopptak av urinsyre og glukose. Mekanismene som underligger den potente gunstige effekten på hjerte, nyrer og blodkar er delvis ukjent. Nye store kliniske endepunktstudier viste redusert dødelighet og sykehusinnleggelse ved HFrEF (med og uten diabetes) og ved kronisk nyresvikt. Medikamentgruppen forventes derfor å ha betydelig nytte også for hypertensive pasienter med diabetes mellitus og HFpEF pga. de blodtrykkssenkende og natriuretiske egenskapene. Den første endepunktstudien med SGLT2-hemmere hos pasienter med HFpEF ble nylig publisert og viste redusert sykehusinnleggelse for hjertesvikt hos både diabetikere og ikke diabetikere (15). Det har vært foreslått at medikamentgruppen kan redusere behovet for diuretika hos mange hjertesvikt pasienter. Resultatene av pågående randomiserte studier vil gi mer dokumentasjon på disse legemidlenes rolle hos pasienter med HFpEF med eller uten diabetes
Hovedprinsippet i den medikamentelle behandlingen av hjertesvikt hos pasienter med hypertensjon er å kombinere tolerable doser av alle livsforlengende medikamentregimer. Vi mener at det ikke bør spille en vesentlig rolle om pasienter har redusert eller bevart EF. De livsforlengende behandlingsprinsippene er RAS-blokker eller ARNi, betablokker og mineralokortikoid reseptor antagonist. Dessuten brukes diuretika etter behov for å sikre euvolemi. SGLT2-hemmere forebygger sykehusinnleggelse og død hos pasienter med hjertesvikt og redusert EF, og sykehusinnleggelse hos pasienter med hjertesvikt og bevart EF.
Vi skriver «tolerable» doser av alle de livsforlengende medikamentene for å indikere at man bygger opp behandlingen trinnvis hovedsakelig i den rekkefølgen som vi har omtalt medikamentgruppene i denne artikkelen. Hos pasienter som får symptomatisk hypotensjon må man gå langsommere frem, og ved uttalt co-morbiditet og «frailty» med begrenset levetid viser man varsomhet med for omfattende polyfarmasi.
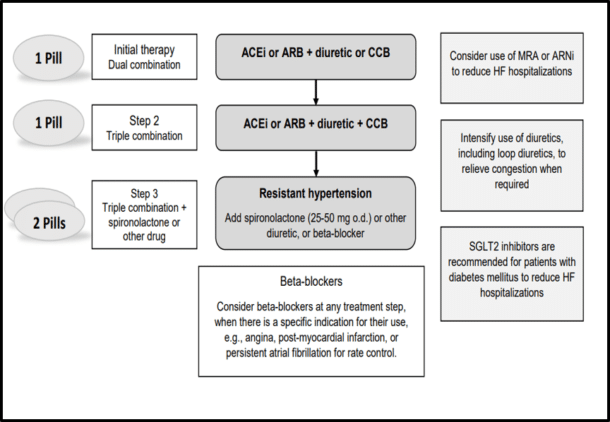
Ettersom alle livsforlengende medikamentelle behandlingsprinsipper ved hjertesvikt virker antihypertensivt, gjenstår sjelden problemet med å få blodtrykket normalisert. Figur 2 og Figur 3 er tatt fra en større konsensusartikkel («position paper» i regi av ESH, den Europeiske Hypertensjonsforeningen) (16) som vi har deltatt i å utvikle; den angir nokså detaljerte anbefalinger om hvordan forholde seg til vedvarende hypertensjon ved hjertesviktbehandling (HFpEF) selv etter at de nevnte livsforlengende behandlingsprinsipper er satt inn og trappet opp. Ved videre behov, vil et eventuelt tillegg av kalsiumantagonist eller alfa-blokker oftest være tilstrekkelig; imidlertid frarådes kalsiumantagonist generelt hos pasienter med redusert EF (HFrEF) pga. negativ inotrop effekt.
Ved kritisk gjennomgang av studiene er vi av den oppfatning at behandlingsprinsipper for hypertensiv hjertesvikt burde være lik for pasienter uavhengig av om de har redusert eller bevart EF
ACEi, angiotensin konverterende enzym hemmer; ARB, angiotensin reseptor blokker; CCB, kalsiumkanalblokker (kalsium blokker); MRA, mineralokortikoid reseptor antagonist; ARNi, angiotensin reseptor neprilysin hemmer; SGLT2, natriumglukose co-transporter-2.