Av Jan Eritsland, overlege dr.med., Kardiologisk avdeling, Oslo universitetssykehus, Ullevål og Bjørn Bendz, overlege dr.med., Kardiologisk avdeling, Oslo universitetssykehus, Rikshospitalet
Ved kronisk stabil koronarsykdom er risikoen for iskemiske hendelser relativt lav, men vil variere i henhold til individuell risikoprofil. Platehemmer anbefales profylaktisk til alle, og lavdose acetylsalicylsyre (ASA), 75-100 mg x 1 er førstevalget. Ved intoleranse for ASA kan klopidogrel 75 mg x 1 benyttes som alternativ (1). Hos pasienter med behov for oral antikoagulasjonsbehandling, for eksempel ved atrieflimmer, vil denne alene kunne være tilstrekkelig antitrombotisk behandling.
Etter elektiv PCI med vanlig metallstent anbefales dobbel platehemmende behandling med ASA og klopidogrel i 4 uker, deretter ASA i monoterapi. Individuelle karakteristika kan tilsi at noen pasienter, etter operatørens vurdering, vil anbefales klopidogrelbehandling utover 4 uker, eventuelt inntil 1 år. Etter implantasjon av medikamentavgivende stent bør dobbel platehemmende behandling gis i minst 6 måneder, helst i 12 måneder (2). Etter koronar bypasskirurgi er ASA-behandling på ubestemt tid førstevalg, eventuelt kan klopidogrel gis ved ASA-intoleranse. Pasienter som trenger oral antikoagulasjonsbehandling, kan bruke dette i monoterapi etter bypasskirurgi (3).
Platehemmere ved akutt koronarsykdom er omtalt i egen artikkel (se side 13). Både blodplatene og koagulasjonssystemet er aktivert ved AKS (se figur 1), og det er vist at en slik aktivering kan måles i lang tid etter akuttstadiet. I henhold til gjeldende retningslinjer blir mange av disse pasientene henvist til koronar angiografi og revaskulariserende behandling akutt. Dobbel platehemmende behandling med ASA og ADP-reseptorhemmer reduserer forekomsten av iskemiske hendelser det første året etter AKS (4). Dersom det ikke foreligger grunner som taler imot bruk av de nyere ADP-reseptorhemmerne prasugrel eller ticagrelor, anbefales nå disse fremfor klopidogrel (5). Dobbel platehemmende behandling anbefales i utgangspunktet i 12 måneder, men individuelle forhold kan tilsi kortere behandlingstid, for eksempel der blødningsrisikoen anses høy. Dersom det ikke er egen indikasjon for langvarig antikoagulasjonsbehandling, gis denne bare i akuttstadiet.
Kanskje 5-10% av pasienter med koronarsykdom vil ha indikasjon for langvarig antikoagulasjonsbehandling, de fleste på grunn av atrieflimmer, men noen har mekanisk klaffeprotese eller trombo-embolisk sykdom som grunn for slik behandling. Etter AKS eller etter elektiv PCI vil det også være sterk indikasjon for dobbel platehemmende behandling en viss tid. Slik trippel antitrombotisk behandling øker risikoen for alvorlige blødninger (6), men en stenttrombose er en potensielt svært alvorlig hendelse med en mortalitetsrisiko kanskje over 30%. Ulike hensyn må derfor veies opp mot hverandre og det tilstrebes en behandlingstid med 3 antitrombotiske prinsipper (ASA, klopidogrel, warfarin) som er så kort som forsvarlig. Det stiller krav til god INR-kontroll, der et mål for INR 2,3 (2,0-2,5) tilstrebes. Dersom pasienten har mekanisk klaffeprotese i mitralposisjon, er INR-målet 2,7 (2,5-3,0).
Anbefalinger om trippel antitrombotisk behandling bygger på registerdata og skjønn. Vi har ingen randomiserte studier som kan veilede, for eksempel når det gjelder varighet av behandlingen. På denne bakgrunnen har vi ved OUS anbefalt følgende strategi. Elektiv stenting (vanlig metallstent): Trippelbehandling i 4 uker. Etter AKS og stenting (vanlig metallstent): Trippelbehandling i 1-3 måneder, etter klinisk vurdering av blødningsrisiko. Etter enhver implantasjon av medikamentavgivende stent (bør om mulig unngås hos pasienter som trenger oral antikoagulasjon): Trippelbehandling i 6-12 måneder. Resten av det første året anbefales til alle grupper ASA + warfarin (samme INR-nivå). Nylig er det rapportert data fra en studie (foreløpig upublisert), der pasienter (n = 573) med behov for langvarig peroral antikoagulasjonsbehandling ble randomisert til platehemmende behandling, enten med ASA + klopidogrel eller klopidogrel alene, etter at det var utført stenting. Det viste seg at pasientene som fikk antikoagulasjon + klopidogrel, hadde færre blødninger og også mindre forekomst av trombotiske hendelser sammenlignet med pasientene som fikk trippel antitrombotisk behandling. Resultatene kan få betydning for våre anbefalinger til denne pasientgruppen.
Etter 12 måneder vil mange eksperter anbefale antikoagulasjon alene, fordi man anser koronare stenter og lesjoner som re-endotelialisert og at det derfor er mindre behov for platehemming. Vi har imidlertid registrert tilfeller av meget sene stenttromboser og anbefaler derfor kombinasjonen ASA + warfarin på ubestemt tid til pasienter som er stabile i INR-nivå og som ikke anses å ha høy blødningsrisiko.
I TRITON-TIMI 38 og PLATO, der henholdsvis prasugrel og ticagrelor ble testet mot klopidogrel under og etter AKS, ble pasienter med behov for oral antikoagulasjon ekskludert fra deltagelse. Det foreligger derfor ikke gode data på blødningsrisiko ved trippel antitrombotisk behandling som inkluderer disse nyere platehemmerne. Ved trippelbehandling anbefales derfor fortsatt klopidogrel, der vi i alle fall har observasjonelle data å støtte oss til. Vi har heller ikke nok data på antikoagulasjonsbehandling med nye koagulasjonshemmere i denne sammenheng, så her anbefales fortsatt warfarin.
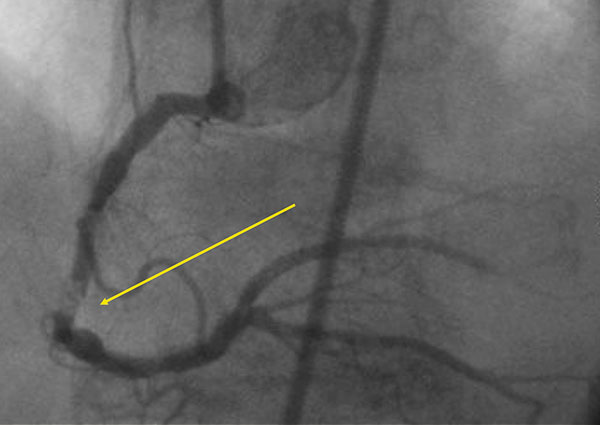
Figur 2: Trombotisk lesjon med tegn til perifer embolisering i høyre koronararterie hos pasient med akutt koronarsyndrom.
Rasjonalet for også å hemme koagulasjonen, ikke bare blodplatene, i tiden etter AKS er godt. Aktivering av koagulasjonssystemet er påvist mange måneder etter AKS (7). Meta-analyser av studier som har undersøkt effekten av å legge til warfarin på toppen av ASA etter AKS, viser at dette gir en signifikant reduksjon av iskemiske endepunkter, men på bekostning av en risikoøkning med en faktor på cirka 2,5 for alvorlige blødninger (8,9). Disse studiene ble utført før PCI-behandling ble vanlig i denne pasientgruppen og før ADP-reseptorhemmere ble benyttet.
Den perorale trombinhemmeren ximelagatran ble undersøkt i en placebokontrollert studie som sekundærprofylakse etter hjerteinfarkt, på toppen av ASA. Ximelagatran ga en signifikant reduksjon av kombinerte iskemiske endepunkter i løpet av 6 måneder, uten signifikant økning av alvorlige blødninger (10). Preparatet ble imidlertid senere skrinlagt på grunn av alvorlige levertoksiske bivirkninger.
Nå foreligger nyere perorale koagulasjonshemmere, både den direkte trombinhemmeren dabigatran og faktor Xa-hemmerne rivaroxaban, apixaban og darexaban, sistnevnte ikke registrert i Norge. Disse har vært utprøvd som langtidsbehandling etter AKS, der pasientene i utgangspunktet har stått på ASA og en stor andel også på klopidogrel. I alt 4 fase II-studier (med forskjellige doseringsregimer) er publisert (11-14). Hovedendepunktet i disse studiene har vært forekomst av alvorlige blødninger, de har ikke vært dimensjonert for å kunne avdekke eventuell effekt på iskemiske endepunkter. Som det kunne forventes, økte hyppigheten av alvorlige blødninger med tillegg av koagulasjonshemmer i alle disse studiene.
Man har valgt å gå videre til fase III-studier med 2 av prinsippene.
I APPRAISE II-studien ble apixaban 5 mg x 2 undersøkt mot placebo hos høy-risiko pasienter etter AKS (15). Studien ble stoppet etter inklusjon av 7.392 av planlagt 10.800 pasienter på grunn av økt forekomst av alvorlige blødninger, samtidig som det ikke var holdepunkter for noen effekt på iskemiske hendelser etter cirka 8 måneders oppfølging.
I ATLAS ACS 2-TIMI 51 ble 15.526 pasienter, som var stabile etter gjennomgått ACS, behandlet med 2 ulike doser rivaroxaban, 2,5 mg x 2 eller 5 mg x 2, mot placebo og fulgt opp i gjennomsnitt 13 måneder (16). Nesten alle pasienter (99%) fikk ASA og 93% fikk ADP-reseptorhemmer (klopidogrel eller ticlopidin) i bunnen. Her kunne man påvise en signifikant reduksjon på kombinert iskemisk endepunkt (kardiovaskulær død, hjerteinfarkt eller hjerneslag), 8,9% vs. 10,7%, en reduksjon på 16%, men på bekostning av økt forekomst av alvorlige blødninger (2,1% vs. 0,6%). Begge dosene reduserte iskemiske endepunkter, og det viste seg at laveste dose også reduserte mortalitet signifikant, mens høyeste dose reduserte forekomst av hjerteinfarkt signifikant. Man kunne ikke påvise at det var forskjellig hyppighet av blødninger i de 2 dosegruppene.
Det er altså så langt noe sprikende data hva angår nytten av å legge til en av de nyere koagulasjonshemmerne på toppen av dagens anbefalte behandling med dobbel platehemming til pasienter i den kroniske fasen etter AKS. Det synes klart at risikoen for alvorlig blødning med dette regimet øker med en faktor på 2-4, og så langt synes gevinsten på iskemiske endepunkter å være relativt beskjeden. Noe forskjellige studiepopulasjoner når det gjelder risiko, både for iskemiske hendelser og blødninger og forskjeller i intensitet av antikoagulasjon (basert på doseangivelser) kan kanskje forklare de ulike studieresultatene. Det kan tenkes at en lavgradig koagulasjonshemming på toppen av dobbel platehemming til disse pasientene kan ha mest for seg, men da kun til høyrisikopasienter og med lav risiko for blødning. Dessverre er risikofaktorene for iskemiske hendelser og alvorlig blødning i stor grad de samme. På generelt grunnlag kan langtidsbehandling med dobbel platehemming kombinert med de nyere koagulasjonshemmerne (les: rivaroxaban) foreløpig ikke anbefales etter AKS.